oct
12
 Revisión de las manifestaciones físicas, psicológicas y/o cognitivas que se desarrollan después de una internación por una enfermedad crítica.
Revisión de las manifestaciones físicas, psicológicas y/o cognitivas que se desarrollan después de una internación por una enfermedad crítica.
Aspectos destacados
El síndrome post cuidado intensivos (PICS, por sus siglas en inglés) afecta hasta al 80 % de los pacientes que sobreviven a la UCI.
Los intensivistas deben intentar minimizar los factores de riesgo modificables comunes para el desarrollo de PICS. Estos incluyen dosis acumuladas más altas de fármacos sedantes, inmovilidad, delirio, trastornos del sueño e hiperglucemia.
El impacto social y financiero de PICS puede ser sustancial; hasta el 50 % de los pacientes que sobreviven a la UCI dependen del apoyo de cuidados familiares y hasta el 40 % de los pacientes que trabajaban anteriormente y que sobreviven a la UCI no pueden volver a trabajar un año después del alta.
PREGUNTA CLÍNICA
Una mujer de 56 años con antecedentes de diabetes y obesidad ingresó en la UCI por neumonía. Su hospitalización se complicó por síndrome de dificultad respiratoria aguda (SDRA), shock, insuficiencia renal aguda y bacteriemia asociada a la vía central. Requirió ventilación mecánica durante 7 días, vasopresores durante 5 días y terapia de reemplazo renal continua durante 4 días. Se observó que tenía delirium severo y agitación mientras estaba intubada y requirió sedación profunda en múltiples ocasiones. También demostró debilidad y problemas de movilidad y fue dada de alta a un centro de rehabilitación. Actualmente se encuentra en seguimiento post-UCI 1 mes después del alta. Su familia refiere problemas con su memoria. Obtiene una puntuación de 14/30 en la Evaluación cognitiva de Montreal, lo que corresponde a un deterioro cognitivo moderado.
¿Cuál de las siguientes condiciones está más asociada con el desarrollo de deterioro cognitivo a largo plazo?
A: shock B: delirio C: insuficiencia renal aguda D: bacteriemia (Ver Respuesta/Razones al final del artículo)
Introducción
El síndrome post cuidados intensivos (PICS, por sus siglas en inglés) ha sido reconocido durante más de 1 década y se define como un deterioro nuevo o que empeora de la salud física, psicológica o cognitiva, o una combinación de los mismos, después de una enfermedad crítica.
En el momento del alta hospitalaria, hasta el 80 % de los pacientes que sobreviven a la UCI tendrán síntomas de PICS
El objetivo de la presente revisión es describir las manifestaciones clínicas de PICS y su impacto en los pacientes, las familias y los sistemas de atención médica. También los autores discuten la relación entre PICS y los determinantes sociales de la salud y esbozando un marco para la evaluación y gestión.
Presentación clínica de PICS
El PICS puede incluir deficiencias en la cognición, la salud mental, la función física o una combinación de los mismos después de una enfermedad crítica (Figura 1A).
> Dominio cognitivo
Los sobrevivientes de enfermedades críticas son susceptibles a la disfunción cognitiva independientemente de las condiciones preexistentes, comorbilidades y edad. Los déficits cognitivos pueden ser tanto persistentes, con un tercio de los pacientes que sobreviven a la UCI que presentan déficits 1 año después de la hospitalización, como graves, lo que refleja el grado de deterioro observado en la lesión cerebral traumática moderada y la demencia de Alzheimer.
Las manifestaciones clínicas pueden incluir una disminución de la memoria, la función ejecutiva, la velocidad de procesamiento mental, la atención o la concentración, todo lo cual en conjunto puede impedir que las personas participen en el tipo de comportamiento intencionado y dirigido a un objetivo necesario para llevar a cabo las actividades de la vida diaria y regresar a su estado funcional premórbido.
Entre los factores de riesgo potencialmente modificables, el delirium ha sido el más estudiado. Incluso después de ajustar por edad, educación, función cognitiva preexistente, gravedad de la enfermedad y exposición a fármacos sedantes, la duración del delirium es un predictor independiente de deterioro cognitivo a largo plazo (Figura 1B).
> Dominio psicológico
La morbilidad psiquiátrica después de una enfermedad crítica es común. La ansiedad, la depresión y el trastorno de estrés postraumático (TEPT) se reportan en el 62%, 36% y 39% de los pacientes, respectivamente, con un alto grado de concurrencia de síntomas entre estas tres condiciones.
Los pacientes que sobreviven a la UCI también tienen un mayor riesgo de conductas suicidas y autolesivas en comparación con los sobrevivientes del hospital que nunca requirieron ingreso en la UCI.
Además, los trastornos del sueño son comunes después de una estadía en la UCI y ocurren en hasta el 57 % de los pacientes 6 meses después del alta hospitalaria y a menudo se asocian con un deterioro psicológico continuo.
Los factores de riesgo de secuelas psicológicas incluyen edad más joven, diagnósticos previos de salud mental y necesidad de ventilación mecánica. Los trastornos del sueño preexistentes y en el hospital se asocian con un mayor riesgo de trastornos del sueño posmórbidos (Figura 1B).
> Dominio físico
Hasta el 80% de los pacientes que sobreviven a la UCI experimentan una nueva disfunción física en el momento del alta. Los tipos de deficiencias físicas varían y pueden incluir debilidad adquirida en la UCI (ICU-AW), alteración de la función pulmonar y caquexia.
La debilidad adquirida en la UCI (ICU-AW), definida como una disfunción neuromuscular sin una causa plausible que no sea una enfermedad crítica y sus tratamientos, a menudo es el resultado de una miopatía de una enfermedad crítica, una polineuropatía de una enfermedad crítica o una combinación de ambas. Este grupo de trastornos está presente en casi la mitad de los pacientes que sobreviven a la UCI y puede manifestarse de diversas formas, que incluyen poca movilidad, debilidad, contracturas y reducción de la tolerancia al ejercicio.
Entre los factores de riesgo potencialmente modificables, los usos de bloqueantes neuromusculares y los corticosteroides históricamente han estado implicados en el desarrollo de la miopatía por enfermedad crítica, particularmente cuando se usan en combinación. Sin embargo, los datos anteriores sugieren que el uso a corto plazo de estos medicamentos puede ser seguro.
> Discapacidad, uso de la atención médica y mortalidad
Las secuelas colectivas de la enfermedad crítica pueden conducir en última instancia a la fragilidad, la discapacidad y la reducción de la calidad de vida relacionada con la salud (CVRS). Se observa fragilidad nueva o que empeora en el 40% de los pacientes que sobreviven a la UCI 12 meses después del alta hospitalaria. En consecuencia, se detecta al menos una discapacidad parcial en el 20% de las personas previamente independientes un año después del alta con puntajes bajos predominantemente atribuidos a una función física reducida.
Los patrones de uso de la atención médica también pueden cambiar después de una enfermedad crítica, con un mayor riesgo de rehospitalización que puede durar años. Más de la mitad de los pacientes son readmitidos después del alta hospitalaria, y en el año posterior a la enfermedad crítica, los sobrevivientes muestran un aumento en las visitas ambulatorias, las visitas al servicio de urgencias y las hospitalizaciones en comparación con el año anterior
Finalmente, el riesgo de muerte sigue siendo elevado incluso después de que los pacientes hayan sobrevivido a una enfermedad crítica, con tasas de mortalidad a 1 año de hasta el 21 %. Este riesgo es especialmente notable en los pacientes que sobreviven a la UCI que recibieron ventilación mecánica, cuya mortalidad al año puede superar el 40%.
> Familia y síndrome post cuidados intensivos (PICS)
El impacto de sobrevivir en la UCI puede extenderse más allá del paciente individual.
Entre el 25 % y el 50 % de los pacientes que sobreviven a la UCI requieren apoyo familiar a largo plazo que puede parecerse a la carga de cuidado que se observa en otras enfermedades crónicas. A su vez, los cuidadores pueden experimentar nuevos síntomas psicológicos, denominados colectivamente síndrome post cuidados intensivos posteriores de la familia. La prevalencia es muy variable, oscilando entre el 6 % y el 69 % en los primeros 6 meses y puede durar años- Los impedimentos más comunes incluyen ansiedad (73%), depresión (50%), duelo complicado (52%) y TEPT (56%).
Estos síntomas generalmente disminuyen con el tiempo, pero pueden persistir en aproximadamente un tercio de las personas a los 6 meses, con una baja CVRS asociada y angustia psicológica informada durante años a partir de entonces. Los factores de riesgo para el desarrollo de la familia PICS en general se pueden clasificar en características relacionadas con el paciente, el cuidador y el entorno (Figura 2). oxicidad financiera
Los pacientes que sobreviven a la UCI pueden experimentar una toxicidad financiera significativa. Menos de la mitad de los previamente empleados que sobreviven a la UCI regresan al trabajo un año después de una enfermedad crítica y alrededor de un tercio de los pacientes permanecen sin trabajo después de 5 años. En consecuencia, el desempleo puede provocar el agotamiento de los ahorros, la pérdida de la cobertura de atención médica y el aumento de las facturas médicas.
> Equidad en salud
Las disparidades e inequidades en salud exacerban y son exacerbadas por PICS. Las dinámicas que pueden influir en la incidencia y la recuperación se pueden clasificar en términos generales en factores individuales, comunitarios, del sistema de salud y a nivel de políticas (Figura 3).
La edad, el sexo, la raza y los ingresos son algunos de los determinantes sociales individuales de la salud asociados con los resultados a largo plazo. La educación también es un factor importante, ya que un mayor nivel educativo se asocia con mayores probabilidades de estar libre de PICS.
Desde el punto de vista de los sistemas de salud y las políticas, el acceso restringido a rehabilitación adicional, servicios auxiliares y recursos sociales propaga disparidades que se sabe que inhiben la recuperación exitosa.
Clínica de PICS
Se han establecido programas multidisciplinarios de recuperación de la UCI para abordar las deficiencias multifacéticas a largo plazo observadas en los sobrevivientes de enfermedades críticas. Actualmente, existe una heterogeneidad sustancial en la disponibilidad, la estructura y los modelos de dotación de personal de las clínicas.
Organizar la visita ambulatoria inicial puede estar plagado de desafíos porque pueden existir una gran cantidad de barreras para el seguimiento (Figura 4). Los factores a nivel del paciente pueden incluir edad avanzada, mayor gravedad de la enfermedad de la UCI y discapacidad. Las barreras financieras y ambientales pueden implicar la falta de seguro, el costo del transporte y la distancia a la clínica. Además, muchos pacientes se transfieren del hospital a un centro de rehabilitación antes del alta, lo que también puede disminuir la probabilidad de seguimiento. Evaluación y Manejo de PICS
La evaluación y la gestión de PICS están evolucionando, y las recomendaciones actuales se basan en gran medida en la opinión de expertos y la experiencia del proveedor. Cada dominio PICS debe evaluarse de manera estructurada (Figura 5), porque de otro modo se podrían pasar por alto las degradaciones más sutiles.
La evaluación inicial también debe incluir una conciliación completa de la medicación, la evaluación de síntomas nuevos o persistentes, la detección de brechas en el mantenimiento de la atención médica y la colocación de cualquier derivación clínicamente indicada. Además, se debe revisar en detalle con el paciente el ingreso en la UCI, así como el curso esperado de recuperación.
Dominio cognitivo
Idealmente, se debe utilizar una batería de tipos de evaluación para detectar déficits cognitivos, ya que brindan información diferente y pueden garantizar que los pacientes reciban la atención adecuada.
Los síntomas cognitivos subjetivos, como el olvido o una mayor dependencia de los cuidadores, pueden indicar un deterioro cognitivo.
El paso inicial en el tratamiento de la disfunción cognitiva debe ser evaluar y manejar cualquier causa potencialmente reversible. Estos incluyen, entre otros, efectos secundarios de medicamentos, trastornos del sueño, afecciones psiquiátricas y trastornos metabólicos o nutricionales. Después de abordar las causas reversibles, se pueden considerar otras opciones de tratamiento.
> Dominio psicológico
Varios centros posteriores a la UCI ofrecen grupos de apoyo entre pares a través de plataformas virtuales o en persona, lo que puede tener una serie de beneficios para los pacientes. También es importante que los médicos aconsejen a los pacientes sobre la trayectoria de recuperación esperada, normalizando su experiencia y validando su progreso.
Los pacientes con deficiencias psiquiátricas persistentes pueden beneficiarse de la remisión a un profesional de la salud mental para el tratamiento adecuado.
Los pacientes con depresión pueden ser tratados con un antidepresivo o psicoterapia solos, o en combinación, que puede ser más eficaz.
> Dominio físico
Los métodos para evaluar debilidad adquirida en la UCI (ICU-AW) no están ampliamente aceptados. Las herramientas de uso frecuente incluyen la prueba muscular manual, la dinamometría manual, la prueba de cinco veces de sentarse para ponerse de pie y la escala de equilibrio de Berg. La prueba de caminata de 6 minutos es recomendada por la Sociedad de Medicina de Cuidados Críticos como una medida de la función pulmonar y física. La espirometría al lado de la cama o la prueba de función pulmonar completa también pueden ser útiles, particularmente para los sobrevivientes de SDRA.
Debido a que una variedad de tipos de impedimentos físicos puede ocurrir después de una enfermedad crítica, también se deben abordar otros problemas que se encuentran comúnmente, como afecciones crónicas recién diagnosticadas, problemas para dormir y heridas y dispositivos adquiridos en la UCI.
Direcciones futuras
Aunque la pandemia de COVID-19 atrajo una atención muy necesaria a PICS, el acceso a la atención posterior a la UCI sigue siendo muy variable y se desconoce el modelo ideal y la prestación óptima de la atención posterior. Además, la base de evidencia para las intervenciones dirigidas al manejo de PICS, como la terapia cognitiva y los grupos de apoyo posteriores a la UCI, es limitada. Para garantizar que se satisfagan las necesidades de los pacientes con PICS, los esfuerzos futuros deben dirigirse a estudiar el impacto de las intervenciones existentes en los resultados de los pacientes, explorar nuevas intervenciones con beneficios potenciales y determinar la estructura más efectiva de la prestación de atención posterior a la UCI.
Comprender PICS también representa una oportunidad para mejorar la atención dentro de la UCI, tanto en tiempo real como en el futuro.
Para los médicos, presenciar el proceso de recuperación de un paciente puede ser educativo y, en última instancia, mejorar la precisión en la predicción de los resultados en la UCI y mejorar la toma de decisiones clínicas.
Para el personal de la UCI en centros sin clínicas PICS dedicadas, la educación y la apreciación del impacto de las intervenciones de la UCI en los resultados de no mortalidad tiene el potencial de mejorar la atención de la UCI al aumentar la vigilancia sobre los factores de riesgo modificables de PICS, como la sedación y las prácticas de movilización.
Conclusiones
La supervivencia en la UCI con frecuencia se ve complicada por el PICS, que provoca deficiencias físicas, cognitivas y psicológicas, así como una morbilidad considerable. Su impacto se extiende más allá de los pacientes individuales para incluir a las familias, los sistemas de atención médica y la sociedad en su conjunto. Las clínicas posteriores a la UCI son una herramienta importante para evaluar y manejar PICS y también pueden representar una forma de mejorar la atención dentro de la UCI.
Referencia
Schwitzer E, Schwab Jensen K, Brinkman L, Bagi E, Aysola R, Qadir N. Post-icu syndrome: chest critical care reviews. Chest [Internet]. 2023[citado 11 oct 2023]; 1(1). DOI:https://doi.org/10.1016/j.chstcc.2023.100003
11 octubre 2023 |Fuente: IntraMed| Tomado de Artículos
oct
11
 Para alivio de todos, y tras el fin de la emergencia sanitaria, ya se habla cada vez menos de la pandemia de covid-19. Sin embargo, queda un tema polémico: el de la covid persistente (o long covid en inglés).
Para alivio de todos, y tras el fin de la emergencia sanitaria, ya se habla cada vez menos de la pandemia de covid-19. Sin embargo, queda un tema polémico: el de la covid persistente (o long covid en inglés).
Unos dicen que se trata de una invención y que sólo está en la cabeza de los pacientes. Otros que es una catástrofe en ciernes que volverá a colapsar el sistema sanitario. Para orientarnos en este asunto, en los últimos meses se ha generado información nueva que nos puede evitar caer en uno de esos dos extremos.
En primer lugar, ya tenemos números aproximados sobre la incidencia a nivel poblacional. Se estima que al menos un 10 % de los casos de covid resultan en covid persistente. Si hay contabilizados 650 millones de casos totales en el mundo, esto supone 65 millones de personas. Según la gravedad de la enfermedad el porcentaje varía: es menor (10-30 %) si el curso de la enfermedad fue leve, mientras que en los hospitalizados aumenta hasta un 50-70 %.
De acuerdo con una reciente revisión con datos de diversos estudios y encuestas, alrededor del 80 % son mujeres, el 50 % de los casos tienen edades comprendidas entre los 36 y 50 años (una media de 43 años) y el 30 % no tiene comorbilidades asociadas previas.
Nuestra misión es compartir el conocimiento y enriquecer el debate.
Además de estas estadísticas que nos ayudan a poner el problema en contexto, se ha avanzado mucho en la definición correcta de la covid persistente y sus similitudes con otros síndromes postvirales, lo que facilita el diagnóstico. Y, por último, ya se disciernen posibles métodos de prevención y tratamiento.
¿Qué es la covid persistente y por qué surge?
A pesar de llevar observándose desde el comienzo de la pandemia, el término “covid persistente” todavía genera confusión e incertidumbre. La razón es que no nos hallamos ante una afección limitada a un órgano concreto. En realidad, lo podríamos definir como un síndrome que aparece en ciertas personas tras haber enfermado de covid-19.
Y ¿cuándo se puede decir que alguien sufre de covid persistente? Según la OMS, cuando los síntomas persisten al menos durante 2 meses sin ninguna otra explicación, independientemente de la gravedad con la que hayamos pasado la enfermedad.
El meollo de la cuestión es que esos síntomas no están claramente identificados. Existen hasta 200 diferentes, que pueden requerir la intervención de diversos especialistas médicos.
Esquema de los síntomas de la covid persistente con sus patologías asociadas y los especialistas que las pueden tratar. Adaptado por Matilde Cañelles.
Con semejante lista de síntomas, no es de extrañar que hasta los mismos profesionales tengan dificultades diagnosticando los casos. Para complicar aún más las cosas, el comienzo y duración de los síntomas es variado. Por ejemplo, los síntomas neurológicos suelen aparecer con un retraso de semanas o incluso meses tras pasar la enfermedad. Este tipo de síntomas tiende a empeorar con el tiempo y durar más.
Por otro lado, los síntomas gastrointestinales y respiratorios aparecen antes y es más fácil que acaben desapareciendo. Hay otros síntomas, como dolor de articulaciones y espalda, pérdida de cabello, visión borrosa o hinchazón de las extremidades inferiores, que son más comunes tras un año que a los dos meses.
Por desgracia, muy pocas personas diagnosticadas con covid persistente se recuperan del todo. Es más, según un estudio de 2022, un 85 % de los pacientes que tenían síntomas a los dos meses de pasar la enfermedad, aún los conservaban después de un año.
¿Reservorios de virus, autoinmunidad o un sistema inmune alterado?
Aunque las causas de este síndrome no se conocen a ciencia cierta, se manejan varias hipótesis:
reservorios del virus que “persisten” en los tejidos; disregulación inmunológica;
reactivación de otros virus (Epstein Barr o Herpervirus 6, entre otros);
impacto del SARS-CoV-2 sobre la microbiota;
autoinmunidad;
trombos en los capilares con daño al endotelio;
señalización alterada en el tronco encefálico o el nervio vago.
En resumen, cuando hablamos de covid persistente no hablamos sólo de “cansancio”, sino de una confluencia de patologías que se pueden alargar temporalmente y devenir en enfermedades crónicas –como diabetes, enfermedad coronaria o demencia– de no tratarse a tiempo. Por eso es importante un diagnóstico certero.
Avances en diagnóstico y tratamiento
El diagnóstico se basa principalmente en la duración y persistencia de los síntomas relacionados con la covid-19 (fatiga, dificultad para respirar, dolor en el pecho y confusión mental, entre otros). La valoración suele ser clínica y se basa en la historia médica del paciente y en una evaluación física. Hasta la actualidad, no hay una prueba específica para diagnosticar la covid persistente, aunque un estudio reciente muestra que hay ciertos marcadores específicos en la sangre que se podrían utilizar para su diagnóstico.
Según la Guía Clínica para la atención al paciente con covid persistente (2022), se pueden realizar pruebas adicionales para descartar otras afecciones médicas que podrían estar contribuyendo a estos síntomas. Estas pruebas pueden incluir análisis de sangre específicos en función de los síntomas, estudios de imagen como la resonancia magnética, y pruebas de función pulmonar (espirometría).
En una revisión más actualizada (marzo del 2023), los autores explican que las herramientas de diagnóstico están en su mayoría en desarrollo. Una línea importante son las investigaciones sobre la identificación de biomarcadores que sugieren que los niveles de vesículas extracelulares (orgánulos que se liberan naturalmente de las células), y/o marcadores inmunológicos que indicarían una alta citotoxicidad, podrían ser indicativos de covid persistente.
En cuanto al tratamiento, actualmente no existe uno específico para la covid persistente. Hay diferentes terapias, que son efectivas en función de los síntomas a tratar. Muchos de los métodos curativos utilizados para las personas afectadas con encefalomielitis miálgica/síndrome de fatiga crónica o EM/CFS son efectivos para personas con covid persistente. Algunos suplementos han mostrado buenos resultados en el tratamiento tanto de covid persistente como de EM/SFC, incluyendo coenzima Q10 y d-ribosa, y pueden merecer un estudio adicional.
Resumen de tratamientos en función de los síntomas. Tabla modificada por Nuria E. Campillo del articulo de Davis et al. Nat. Rev. Microbiology 2023, 21, 133-146.
Hacer deporte con covid persistente puede ser contraproducente
Algunos expertos opinan que el ejercicio es perjudicial para los pacientes con covid persistente que tienen EM/SFC o malestar posesfuerzo y que no debe utilizarse como tratamiento. Se basan en un estudio en personas con covid persistente mostrando que la actividad física empeoró la condición del 75 % de los pacientes y menos del 1 % experimentó mejoría. Sin embargo, se necesitan más estudios en esta dirección, ya que en el caso de EM/SFC la terapia de ejercicio aeróbico gradual produce un efecto beneficioso.
En resumen, las opciones de tratamiento actuales se basan en estudios piloto a pequeña escala en covid persistente, o en lo que ha sido efectivo para otras enfermedades.
Todo esto nos muestra que el SARS-CoV-2 pasa por nuestro organismo dejando su huella, a veces mucho más duradera de lo que quisiéramos (no olvidemos que la ME/SFC suele ser un diagnóstico de por vida). Por suerte, gracias a muchos investigadores que han decidido no correr un tupido velo sobre la pandemia, sabemos mucho más sobre las secuelas del virus y cómo hacerlas desaparecer. Pero aún llevará un tiempo el tener una visión completa, tanto a nivel clínico como poblacional.
Referencia
Davis HE, McCorkell L, Moore Vogel JM,Topol EJ. Long COVID: major findings, mechanisms and recommendations. Nat Rev Microbiol[Internet].2023[citado 11 oct 2023]; 21: 133–146. https://doi.org/10.1038/s41579-022-00846-2
11 octubre 2023|Fuente: theconversation| Tomado de Noticias médicas
sep
27
 Aunque las opiniones de pacientes o usuarios recabadas por instituciones asistenciales comiencen a publicarse en sitios webs específicos (Care Opinion, Doctify) o generales (Google Opinion), el ámbito de la atención médica difiere de otros rubros puesto que la forma en que los pacientes redactan sus observaciones puede trascender la mera ayuda para conocer un profesional o algún hospital o sanatorio.
Aunque las opiniones de pacientes o usuarios recabadas por instituciones asistenciales comiencen a publicarse en sitios webs específicos (Care Opinion, Doctify) o generales (Google Opinion), el ámbito de la atención médica difiere de otros rubros puesto que la forma en que los pacientes redactan sus observaciones puede trascender la mera ayuda para conocer un profesional o algún hospital o sanatorio.
El estudio publicado por la revista especializada Technovation si bien expone los beneficios potenciales que aportarían los comentarios, aclara también que no todos los profesionales comparten la idea del supuesto mejoramiento en la atención médica.
Las plataformas de opiniones y valoraciones en línea de sitios como Tripadvisor cambiaron la forma de elegir hoteles, restaurantes, vuelos e incluso servicios como plomería o peluquería, pero la innovación no es replicable automáticamente en cualquier otro ámbito.
Cuando en 2008 se presentó en el Reino Unido el sitio web IWantGreatCare con opiniones de pacientes, algunos profesionales de la salud consideraron que los exponía a posibles abusos, difamaciones e incluso ataques personales.
Reacciones similares de otras partes del mundo, también cuestionan la evaluación de los médicos y sus decisiones con juicios emitidos por personas sin formación especializada. Además de dañar la reputación de los profesionales, los comentarios son exacerbados por una prensa vendedora de historias falsas sustentadas tanto en relatos positivos como negativos.
Las críticas que recogen la mayoría de estas webs dejan de lado la atención o el tratamiento médico, para referirse a las instalaciones del centro asistencial, los lugares disponibles para estacionar vehículos, los retrasos en la atención o las conductas privadas de recepcionistas o profesionales.
No obstante, en el estudio TripAdvisor of healthcare: Opportunities for value creation through patient feedback platforms, los investigadores describen consecuencias adicionales que producen las opiniones:
+ generan un efecto de red, permitiendo que sean útiles a otros hospitales;
+ promueven una forma complementaria de retroalimentación basada en la percepción del paciente, equivalente a una fuente de datos externos, espontáneas, en contraposición a las que ofrecen las encuestas controladas por las mismas instituciones;
+ destacan que las notas de pacientes en sitios web suelen acentuar aspectos periféricos, como instalaciones, tiempos de espera y actitudes del personal, sin evaluar directamente la calidad de la atención médica y el tratamiento recibido.
Repercusión social
Los comentarios en línea de los pacientes suelen utilizarse poco o simplemente ignorarse. Por ejemplo, el periódico francés Le Point dio a conocer una clasificación de 1 000 médicos, basada solo en publicaciones académicas que dejaban a un lado los mensajes en Internet de los pacientes.
El primer informe sobre las quejas de los pacientes, publicado en 2014 por el Servicio Nacional de Salud (National Health Service – NHS) del Reino Unido, calificó a las quejas en línea como “cóctel tóxico”, término que algunos profesionales de la salud aún utilizan para referirse a los sitios web de opiniones.
La bibliografía sobre las plataformas de pacientes evolucionó desde la centralización en el tema y la explicación de los comentarios positivos y negativos, hasta el énfasis en los usos potenciales de las opiniones.
Resultados de la experiencia
Los autores hallaron la posibilidad de utilizarlas para identificar dónde y sobre qué aspectos actuar con el fin de arribar a la mejoría del servicio hospitalario. Las conclusiones del artículo se basan en 134 sentencias negativas que un hospital francés (anónimo en el estudio) compiló en una plataforma de valoración en línea.
Aplicaron un método de investigación cualitativa para analizar las reseñas y encontrar áreas de mejora en base a los comentarios emitidos en el sistema ofrecido a los pacientes por la institución asistencial.
Después de las recomendaciones de cambios transmitidas por los consultores a las autoridades la calificación general del hospital en la plataforma subió 3,05 (sobre 5,00) a 4,47 puntos.
Según los autores, los comentarios no solo dictaminan la cantidad de convencionales «estrellas» otorgadas por esta clase de sitios destinados a vertir opiniones, sino también, para esta área en particular, contribuyen al perfeccionamiento de los hospitales en la atención que brindan a sus pacientes.
En consecuencia, sumaría estos resultados:
++ gracias a la disponibilidad pública de la información brindada por los usuarios, las instituciones estarían en condiciones de aprovechar los puntos de vista de sus propios pacientes y los de otros hospitales.
++ los comentarios constructivos y no solo meramente vengativos o sesgados por factores ajenos al ejercicio práctico de la medicina, incentivarían la mejora de la asistencia sanitaria.
Es decir, al superar la pobre pretensión de constituirse en tripadvisors de la medicina, las plataformas de pacientes podrían ser utilizadas para ayudar a hospitales y clínicas a mejorar la calidad de atención y los resultados de las evaluaciones referidas a la asistencia sanitaria, factores esenciales para obtener provecho de los alicaídos presupuestos estatales con que son provistos la mayoría de los países europeos.
Las plataformas de evaluación de pacientes podrían conmocionar la prestación de sanitaria mediante la detección precisa de los puntos débiles y aciertos del personal asistencial y las condiciones generales que involucran la mejor atención de las clínicas y hospitales que brindan servicios a la población.
Referencia
Matilda Bez S, Georgescu I, Saleh Farazi M. TripAdvisor of healthcare: Opportunities for value creation through patient feedback platforms. Technovation. 2023; Volume 121, 2023, 102625. https://doi.org/10.1016/j.technovation.2022.102625
25/09/2023
Fuente: (SIIC Salud) Tomado de Noticias biomédicas
Copyright siicsalud© 1997-2023
sep
23
 La identificación de nuevos genes relacionados con la resistencia quimioterapia en pacientes con carcinoma de células escamosas de cabeza y cuello (CECyC) abre nuevas vías para la medicina de precisión en este tipo de cáncer.
La identificación de nuevos genes relacionados con la resistencia quimioterapia en pacientes con carcinoma de células escamosas de cabeza y cuello (CECyC) abre nuevas vías para la medicina de precisión en este tipo de cáncer.
El cáncer de cabeza y cuello (CECyC) engloba un grupo de cánceres que se forman en los tejidos del tracto digestivo superior o en los senos y cavidad nasal. La mayoría derivan de las células escamosas que forman estos tejidos, de donde reciben su nombre.
Cuando el CECyC no está muy avanzado existen opciones de tratamiento efectivas con una elevada tasa de supervivencia a cinco años. En el caso de enfermedad avanzada, sin embargo, existen menos oportunidades de tratamiento. Una de las causas de esta situación es que todavía se desconoce en gran medida la variabilidad genética del CECyC. Como resultado, todos los pacientes reciben un tratamiento similar sin tener en cuenta el perfil genético de su cáncer. No existen opciones de tratamientos de precisión que permitan definir el mejor tratamiento para el tumor de cada paciente y, en muchos casos, las combinaciones de quimioterapia estándar derivan en toxicidad o resistencia al tratamiento.
Con el objetivo de mejorar esta situación, investigadores de la Universidad Queen Mary de Londres han utilizado diferentes aproximaciones bioinformáticas y genéticas dirigidas a identificar genes que puedan estar relacionados con la enfermedad y permitan clasificar mejor a los pacientes. Los resultados apuntan a dos nuevos genes de interés y dos moléculas con potencial terapéutico.
“Estos resultados son un paso prometedor para que en el futuro los pacientes de cáncer reciban un tratamiento personalizado basado en sus genes y su tipo de tumor que les proporcione una mejor tasa de supervivencia y mejores resultados terapéuticos”, ha señalado Muy-Teck Teh, investigador en la Universidad Queen Mary de Londres y uno de los responsables del estudio.
Identificando los genes que confieren resistencia a la quimioterapia en carcinoma escamoso de cabeza y cuello
En primer lugar, los investigadores utilizaron minería de datos para identificar genes que se expresan de forma diferente en muestras sanas y tumorales de pacientes con CECyC. De esta forma identificaron 40 genes candidatos.
A continuación, el equipo analizó la expresión de los 40 genes seleccionados en ocho líneas de células orales, así como en 10 líneas de CECyC. De esta forma, acotaron el número de candidatos a 28 genes con expresión diferencial entre células normales y células tumorales. Los candidatos, además, participan en procesos relacionados con el cáncer, como la modulación del sistema inmunitario o la proliferación.
Por último, el equipo evaluó en diferentes experimentos qué genes de los que mostraban diferente actividad podían influir en la resistencia a la quimioterapia en el CECyC. En este paso identificaron 10 genes relacionados, y seleccionaron los cuatro más significativos (TOP2A, DNMT1, INHBA y NEK2) para realizar estudios más detallados.
Finalmente, a partir de ensayos más precisos con los cuatro genes más prometedores, los investigadores concluyen que la expresión de NEK2 confiere quimioresistencia al cisplatino, al 5-fluorouracilo, al paclitaxel, y al docetaxel. Por otra parte, los genes INHBA y TOP2A confieren la resistencia a la mayoría de líneas celulares resistentes a fármacos. Y en cuanto a DNMT1, los investigadores señalan que ejerce efectos heterogéneos en cuanto a la quimiorresistencia.
Nuevas perspectivas para hacer frente a la resistencia a la quimioterapia
Una vez identificados los genes cuya activación está relacionada con la resistencia a los multitratamientos que se utilizan para hacer frente al CECyC, el siguiente paso de los investigadores fue identificar fármacos o sustancias que pudieran regular su actividad.
El equipo utilizó una librería de fármacos para rastrear posibles interacciones fármaco-gen y encontró dos compuestos de origen natural muy interesantes. Tanto la Sirodesmina A, de origen fúngico, como el fármaco anticáncer Carfilzomib, bloquean la expresión de NEK2 e INHBA y devuelven la sensibilidad al cisplatino a las células resistentes.
Los investigadores plantean que tanto la Sirodesmina A como el Carfilzomib podrían reposicionarse para contrarrestar la resistencia al cisplatino en tumores con expresión elevada de NEK2 y/o INHBA.
Resultados prometedores para la medicina de precisión
El trabajo identifica dos genes relacionados con la resistencia al tratamiento en el CECyC, cuya expresión podría servir para clasificar mejor a los pacientes. Además, también presenta dos compuestos que podrían ayudar a hacer frente a la aparición de resistencias.
Estudios futuros deberán investigar en mayor detalle las interacciones entre la Sirodesmina A y el Carfilzomib y los genes NEK2 y INHBA, así como su potencial en un entorno clínico.
“Por desgracia, hay muchas personas que no responden a la quimioterapia ni a la radioterapia”, indica Muy-Teck Teh, investigador en la Universidad Queen Mary de Londres y director del estudio. “Pero nuestro estudio ha demostrado que, al menos en los cánceres de cabeza y cuello, son estos dos genes concretos los que podrían estar detrás de esta situación, y que se pueden atacar para luchar contra la quimiorresistencia”.
Referencia científica
Khera N, Soodhalaagunta Rajkumar A, Abdulkader M Alkurdi K, Liu Z, Ma H, et al. Identification of multidrug chemoresistant genes in head and neck squamous cell carcinoma cells. Mol Cancer. 2023; 146. doi: http://dx.doi.org/10.1186/s12943-023-01846-3
19/09/2023
Fuente: (genotipia) Tomado de Noticias Genética Médica News
Copyright 2023 © Genotipia
sep
18
 Un nuevo estudio ha descubierto por qué la inmunoterapia no siempre funciona en ciertos tipos de cáncer. Dirigido por investigadores del Instituto Europeo de Bioinformática de EMBL (EMBL-EBI), del Laboratorio Cold Spring Harbor (CSHL), y del Instituto Tecnológico de Massachusetts (MIT), el trabajo se enfoca en entender por qué algunos tumores fallan en responder a los Inhibidores de puntos de control inmunitario (ICIs), un tipo de inmunoterapia aprobada que aprovecha el sistema inmunológico del paciente para atacar y eliminar las células cancerígenas.
Un nuevo estudio ha descubierto por qué la inmunoterapia no siempre funciona en ciertos tipos de cáncer. Dirigido por investigadores del Instituto Europeo de Bioinformática de EMBL (EMBL-EBI), del Laboratorio Cold Spring Harbor (CSHL), y del Instituto Tecnológico de Massachusetts (MIT), el trabajo se enfoca en entender por qué algunos tumores fallan en responder a los Inhibidores de puntos de control inmunitario (ICIs), un tipo de inmunoterapia aprobada que aprovecha el sistema inmunológico del paciente para atacar y eliminar las células cancerígenas.
Los ICIs han transformado el panorama del tratamiento para los pacientes con cáncer. La tasa de respuesta oscila entre el 15 % y el 60 %, pero aún no está claro por qué algunos pacientes no responden al tratamiento. Entender lo que sucede a nivel celular podría ayudar a los médicos a predecir qué pacientes tienen más probabilidades de responder y a guiar las decisiones de tratamiento. Se sabe que los ICIs son más eficaces en los tumores con deficiente en la reparación de errores de emparejamiento del ADN (MMRd), pero aun así sólo la mitad de los tumores MMRd responden a los ICIs y, entre los que responden, muchos, lamentablemente, recaerán. Este estudio analiza los complejos mecanismos subyacentes a la respuesta a los ICIs en pacientes con tumores MMRd.
¿Cuál es la deficiencia en la reparación de emparejamientos erróneos del ADN?
La reparación de emparejamientos erróneos del ADN (mismatch repair o MMR en inglés) es un mecanismo que nuestro cuerpo emplea para reconocer y reparar daños o mutaciones que ocurren durante la replicación del ADN. La deficiente en la reparación de emparejamientos erróneos (MMRd) significa que las células no pueden reparar mutaciones del ADN cuando se dividen, lo que puede provocar cáncer. Los tumores MMRd son más comunes en ciertos tipos de cáncer, por ejemplo, cáncer de colon, estómago y útero.
Los ICIs funcionan obstruyendo un punto de control inmunológico, una señal aprovechada por las células cancerosas para impedir que el sistema inmunológico detecte la gran cantidad de mutaciones encontradas dentro de las células cancerosas. Estas mutaciones pueden servir como señales que permiten al sistema inmunológico identificar y combatir el tumor. En el contexto de los ICIs, las señales de mutación más débiles conducen a una respuesta disminuida al tratamiento porque al sistema inmunológico le resulta más difícil encontrar y reconocer las células cancerosas.
Los hallazgos de este estudio, publicado en la revista Nature Genetics, destacan el papel fundamental que desempeña en este proceso la heterogeneidad intratumoral.
«Se trata de un importante conjunto de trabajos que proporciona nuevos conocimientos sobre los factores que controlan las respuestas inmunitarias contra el cáncer y por qué algunos tumores no responden a las terapias inmunoestimulantes», comentó Tyler Jacks, Profesor del Instituto Koch del MIT.
¿Qué es la heterogeneidad intratumoral?
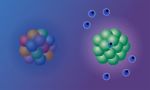
La heterogeneidad intratumoral se produce cuando se encuentran muchas mutaciones diferentes en las distintas células que componen un tumor. Esta amplia variedad de mutaciones encontradas en todo el tumor emite una señal «diluida» que el sistema inmunológico no puede detectar tan fácilmente como cuando se encuentran las mismas mutaciones en todas las células tumorales.
«Una forma de visualizar este fenómeno es imaginar una multitud donde cada persona sostiene una linterna amarilla», explicó Isidro Cortés-Ciriano, líder del grupo de investigación en EMBL-EBI. “Si todos encienden su linterna, el rayo de luz amarilla se puede ver desde lejos. De manera similar, cuantas más células con las mismas mutaciones haya en un tumor, más fuerte será la señal y más probabilidades habrá de desencadenar una respuesta inmune. Sin embargo, si cada persona entre la multitud tiene una linterna de diferente color, la luz que emana de la multitud es menos clara y la señal se confunde. Por ello, si las células cancerosas tienen mutaciones diferentes, la señal es más difícil de distinguir y el sistema inmunológico no se activa, por lo que los ICIs no funcionan”.
Comprender la respuesta a la inmunoterapia
Los ICIs han demostrado una eficacia notable en tumores con un alto número de mutaciones, en particular, esto se aplica a tumores con neoantígenos clonales. Los neoantígenos clonales se producen cuando hay mutaciones idénticas en todas las células de un tumor. A pesar de esto, menos de la mitad de los tumores MMRd muestran una respuesta duradera a los ICIs, lo que representa un desafío importante para optimizar el tratamiento.
Más acerca de neoantígenos clonales
Se trata de proteínas únicas, específicas de tumores, que el sistema inmunológico puede potencialmente reconocer como extrañas. Surgen de mutaciones genéticas que impulsan la propagación del cáncer y de mutaciones neutras que se acumulan en el genoma durante el crecimiento tumoral. Debido a que cada célula del tumor comparte estas mutaciones clonales, la presencia de neoantígenos clonales hace que el tumor sea más visible y tenga más probabilidades de ser atacado por el sistema inmunológico, lo que potencialmente mejora la eficacia de tratamientos como las inmunoterapias.
Este estudio analiza los mecanismos moleculares que causan la resistencia a los ICIs en tumores MMRd y muestra que la heterogeneidad intratumoral (es decir, una amplia variedad de mutaciones diseminadas por el tumor) amortigua la respuesta inmune, lo que lleva a una disminución de la eficacia del tratamiento con ICIs.
«Nuestro objetivo era descifrar el misterio de por qué ciertos tumores, que deberían responder a la inmunoterapia, no lo hacen», dijo Peter Westcott, Profesor asistente en el Laboratorio Cold Spring Harbor, ex investigador postdoctoral en el MIT. Respecto a los tumores en su estudio, Westcott dijo «No hay duda de que estos tumores son MMRd, pero no responden. Ese es un resultado negativo profundamente interesante. Al estudiar los mecanismos detrás de esta resistencia, podemos allanar el camino para el desarrollo de estrategias de tratamiento más efectivas y personalizadas».
Mejorando las prácticas clínicas
Los hallazgos de este estudio proporcionan un medio para identificar qué pacientes tienen más probabilidades de beneficiarse del tratamiento con ICIs, destacando la necesidad de enfoques de tratamiento personalizados. En su investigación, los investigadores utilizaron modelos de ratón para demostrar que la inactivación de MMR no es suficiente para mejorar la capacidad de respuesta del paciente a los ICIs.
«Nuestra comprensión del cáncer mejora todo el tiempo y esto se traduce en mejores resultados para los pacientes», añadió Cortés-Ciriano. “Las tasas de supervivencia después de un diagnóstico de cáncer han mejorado significativamente en los últimos veinte años gracias a investigaciones y estudios clínicos avanzados. Sabemos que el cáncer de cada paciente es diferente y requerirá un enfoque personalizado. La medicina personalizada debe tener en cuenta las nuevas investigaciones que nos ayudan a comprender por qué los tratamientos contra el cáncer funcionan para algunos pacientes, pero no para todos”.
Acceso a datos clínicos
El estudio utilizó modelos preclínicos, incluidos modelos de ratón y líneas celulares, así como datos de ensayos clínicos de pacientes con cáncer de colon y gástrico, para estudiar y analizar las respuestas tumorales a los ICIs.
Utilizando datos clínicos, los investigadores observaron que los tumores de colon y estómago con una señal mutacional diluida causada por la heterogeneidad intratumoral mostraban una sensibilidad reducida al tratamiento con ICIs. Este hallazgo también sugiere que identificar el nivel de intensidad de la señal en tumores individuales podría ayudar a predecir la respuesta de un paciente a los ICIs en la clínica.
«Uno de los mayores retos del estudio fue conseguir acceso a los datos de los ensayos clínicos», explicó Isidro Cortés-Ciriano. «Esto destaca una vez más la importancia de que los datos de investigación sean accesibles a través de mecanismos seguros para que puedan reutilizarse para mejorar nuestra comprensión de la enfermedad».
Referencia
Westcott PMK, Muyas F, Hauck H, Smith OC, Sacks NJ, Jaeger AM, et al. Mismatch repair deficiency is not sufficient to elicit tumor immunogenicity. Nat Genet (2023). https://doi.org/10.1038/s41588-023-01499-4 https://www.nature.com/articles/s41588-023-01499-4
Fuente: EurekaAlert Copyright © 2023 by the American Association for the Advancement of Science (AAAS)
sep
18
 La nutrición parenteral de pacientes pediátricos que incorpora cuatro fuentes de lípidos (4-OLE), entre ellas el aceite de pescado, demostró reducir las hospitalizaciones y las infecciones urinarias.
La nutrición parenteral de pacientes pediátricos que incorpora cuatro fuentes de lípidos (4-OLE), entre ellas el aceite de pescado, demostró reducir las hospitalizaciones y las infecciones urinarias.
El uso prolongado de la fórmula convencional, basada en aceite de soja puro, fue vinculado a un incremento en el riesgo de disfunción hepática y a la disminución de la eficacia del sistema inmunológico, lo que puede ocasionar infecciones y otras complicaciones de gravedad.
Los hallazgos del estudio clínico observacional Change to Mixed-Lipid Emulsion From Soybean Oil–Based Lipid Emulsion in Pediatric Patients publicado por la revista *, evidencian los efectos del cambio a 4-OLE y su asociación con resultados clínicos en pacientes pediátricos críticos y no críticos que requieren NP.
Cambios de la nutrición parenteral
La población pediátrica hospitalizada y en estado crítico con afecciones clínicas como quemaduras, traumatismos, enterocolitis necrotizante y malabsorción, requieren nutrición parenteral (NP) como fuente primaria o complementaria de atención nutricional. Esta conducta esencial para prevenir la desnutrición, evita el riesgo de mortalidad, infecciones y duración de la estancia hospitalaria.
La emulsión lipídica intravenosa (ELI) más utilizada de la NP se compone por 100 % de aceite de soja. En pacientes adultos, estas ELI se asociaron con efectos adversos importantes, incluido el empeoramiento de la inflamación y la inmunosupresión, principalmente debido a los ácidos grasos omega-6.
La innovadora composición lipídica 4-OLE, destinada a pacientes jóvenes afectados por cáncer, trastornos intestinales y diversas enfermedades que impiden alimentarse de manera convencional, aguarda la adopción generalizada que se suponía a partir de su reciente aprobación por la FDA. A pesar de ella, aún no se ha generalizado en hospitales de EE.UU la adopción de este enfoque más equilibrado para la administración de lípidos.
Luego de la aprobación por la FDA, el cambio de los pacientes, tanto adultos como pediátricos, fue inmediato en los hospitales del Sistema de Salud de la Universidad de Duke (Duke University Health System), centro de referencia académico de EE. UU.
La experiencia que permitió comparar los resultados clínicos anteriores y posteriores al cambio en la atención, predispuso a los especialistas de Duke a compartir la evidencia lograda con quienes soliciten mayor información.
La transición hacia el 4-OLE puede tener un impacto positivo en los resultados y reducir de manera significativa la estadía hospitalaria.
Participantes de la investigación
El estudio se centró en pacientes pediátricos con edad comprendidas entre 1 mes y 17 años que requirieron nutrición parenteral desde mayo de 2016 hasta septiembre de 2019. Los datos fueron analizados desde octubre de 2020 hasta febrero de 2023.
El análisis retrospectivo incluyó un total de 648 pacientes del hospital de niños de la universidad, de los cuales 342 pertenecían a las unidades de cuidados intensivos.
El 30 % recibió nutrición lipídica tradicional a base de aceite de soja y el 70 % el nuevo lípido con aceite de pescado.
Los pacientes pediátricos que recibieron el lípido 4-OLE que incluía el aceite de pescado presentaron menos complicaciones y estadías hospitalarias más cortas.
El artículo también da cuenta de mayores beneficios entre los pacientes de la UCI. En el grupo de cuidados intensivos, los lípidos de cuatro aceites se asociaron a una reducción de 13 días en la duración media de la estadía hospitalaria, mientras que la incidencia de infecciones urinarias descendió del 20,9 % al 6 %.
Cuando los datos últimos se ajustaron con el objetivo de considerar las posibles diferencias entre los grupos, el beneficio del nuevo 4-OLE fue el mismo o incluso mayor.
Los datos ajustados mostraron reducciones significativas del 20 % en la duración de la estadía hospitalaria y en las infecciones urinarias de los niños ingresados en unidades hospitalarias pediátricas generales y UCI pediátricas en particular.
La fórmula 4-OLE de cuatro aceites incluye aceites de soja y oliva y un triglicérido de cadena media que tiende a equilibrar la ingesta de lípidos para aproximarse más al correspondiente a una dieta sana.
La combinación de fuentes de lípidos o grasas también reduce los posibles efectos negativos de un exceso de omega-6 en el aceite de soja, probable contribuyente al aumento del riesgo de infecciones y otras complicaciones.
La inclusión de 4-OLE
Los autores destacan haber observado una tendencia a la reducción de los reingresos hospitalarios a los 90 días en todos los niños hospitalizados y en los de la UCI que recibieron el nuevo 4-OLE con aceite de pescado; este dato respaldaría su uso en la nutrición parenteral en hospitales de todas las categorías y no solo pediátricos.
Además de evidenciar una reducción de la colestasis y los marcadores de lesión hepática, los datos del estudio coinciden con los obtenidos por estudios europeos demostrativos de la seguridad de 4-OLE en pacientes pediátricos.
Debido al costo mayor que representa el lípido de cuatro aceites, muchos hospitales no realizaron todavía el cambio de la antigua formulación de aceite de soja. Sin embargo, los análisis del gasto de infección, la utilización de la nueva NP es más económica y contribuiría a la reducción de costos.
A pesar de los riesgos asociados con la nutrición intravenosa, la nueva fórmula de cuatro aceites, se presenta como una herramienta pediátrica valiosa por ser más segura y beneficiosa para la recuperación hospitalaria.
Referencia
Haines KL, Ohnuma T, Hornik CD, Dang Hornik Ch, Grisel B, Leraas H, et al. Change to Mixed-Lipid Emulsion From Soybean Oil–Based Lipid Emulsion in Pediatric Patients. JAMA Netw Open. 2023;6(9):e2332389. doi:10.1001/jamanetworkopen.2023.32389
https://jamanetwork.com/journals/jamanetworkopen/fullarticle/2808903
Fuente: (SIIC Salud) Tomado Noticias biomédicas Copyright siicsalud© 1997-2023

