jun
20
 El analizador de orina PA-100, que permite detectar rápidamente si una infección urinaria es causada por bacterias e identificar los antibióticos adecuados para tratarla fue galardonado con el Premio Longitude, trascendió hoy.
El analizador de orina PA-100, que permite detectar rápidamente si una infección urinaria es causada por bacterias e identificar los antibióticos adecuados para tratarla fue galardonado con el Premio Longitude, trascendió hoy.
Dicho reconocimiento, que otorga más de 10 millones de dólares, unas 10 veces lo que da el premio Nobel, recayó en esa inventiva desarrollada por expertos de la Universidad de Uppsala y comercializado por la empresa Sysmex Astrego.
Los especialistas explicaron que la prueba de orina premiada revela en 15 minutos si la infección es bacteriana y en 45 minutos qué antibióticos funcionan.
En declaraciones a la cadena británica BBC, uno de los creadores, Johan Elf, detalló que estaban trabajando en tecnología de medición cuando se lanzó el premio, hace una década, pero luego se dieron cuenta de que su trabajo «podría ser realmente útil en la lucha contra la resistencia a los antimicrobianos».
«El premio nos ayudará a adaptar la prueba para su uso con diferentes tipos de infecciones urinarias y antibióticos, acelerando el acceso para más pacientes», dijo uno de los fundadores de la compañía Sysmex Astrego, Mikael Olsson.
Los reconocimientos otorgados en el Premio Longitude sobre Resistencia a los Antimicrobianos fue anunciado en 2013 por el entonces primer ministro británico, David Cameron, y las solicitudes se recibieron a partir de mayo de 2014.
Este año, los galardones fueron para el «equipo que desarrolle pruebas de diagnóstico novedosas, asequibles, precisas y rápidas para frenar el desarrollo de resistencia a los antimicrobianos».
18 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
19
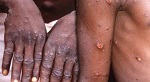 La República Democrática del Congo (RDC) registró otras 12 muertes por viruela símica (Mpox) y 427 casos sospechosos, de acuerdo con reportes de autoridades sanitarias publicados hoy por la prensa local.
La República Democrática del Congo (RDC) registró otras 12 muertes por viruela símica (Mpox) y 427 casos sospechosos, de acuerdo con reportes de autoridades sanitarias publicados hoy por la prensa local.
El jefe de operaciones del sistema de gestión de incidentes de Mpox del Programa Nacional de Lucha contra la Viruela símica y las Fiebres Hemorrágicas Virales, doctor Cris Kacita, informó que la enfermedad tiene presencia en 13 de las 26 provincias del país y Equateur continúa como la de mayor incidencia.
Durante la vigésima segunda semana epidemiológica (del 27 de mayo al 2 de junio), a la cual se refirió Kacita, se detectaron tres casos en Kinshasa, en la zona sanitaria de N’sele, dos de los cuales están hospitalizados y mantienen una buena evolución, mientras la tercera persona escapó del centro de tratamiento, según la Agencia Congoleña de Prensa.
Solo en ese periodo de tiempo Equateur registró 164 casos sospechosos y cinco muertes, por lo que siguen creciendo las nefastas estadísticas que hasta abril pasado sumaban 241 fallecidos y 3 000 casos de la enfermedad.
La RDC se encuentra actualmente entre los países más afectados por Mpox, al registrar el pasado año 14 600 casos y 654 muertes.
El país también ha disparado las alarmas de los expertos en el nivel internacional, ante la observación por primera vez de transmisiones sexuales de la enfermedad, lo que agrava la situación en materia de propagación.
La viruela símica es una enfermedad vírica rara que afecta principalmente a los primates, pero que también puede afectar a los humanos. Provoca una erupción cutánea con pústulas y llagas, así como fiebre y fatiga.
18 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
19
 El acelerado aumento de casos de una rara infección bacteriana, que provoca meningitis y puede ser mortal, llevó a los funcionarios de salud de la provincia canadiense de Manitoba a emitir hoy una advertencia.
El acelerado aumento de casos de una rara infección bacteriana, que provoca meningitis y puede ser mortal, llevó a los funcionarios de salud de la provincia canadiense de Manitoba a emitir hoy una advertencia.
La región normalmente registra alrededor de seis casos al año de todo tipo de enfermedad meningocócica, pero en los últimos tiempos la cifra va por 19 personas enfermas, manifestó la doctora Carol Kurbis, directora médica de salud de Manitoba.
Agregó que otras jurisdicciones han experimentado un incremento similar, pero no están seguros de qué lo está impulsando.
«A veces vemos un aumento en este tipo de infecciones después de una pandemia o alrededor de temporadas de virus respiratorios que son altas», dijo en una entrevista en CTV Morning Live Winnipeg.
La pasada semana autoridades de salud de Toronto y Ontario notificaron también un aumento de pacientes con este tipo de afección.
La enfermedad meningocócica invasiva (EMI) es una infección bacteriana que puede causar meningitis (inflamación grave del cerebro y la médula espinal) y es potencialmente mortal.
Los síntomas de la EMI pueden variar, pero aparecen rápidamente.
Algunas personas muestran signos característicos de meningitis, con rigidez en el cuello, sarpullido violáceo y náuseas o vómitos.
Otros desarrollan síntomas de tipo sepsis, con una infección en el torrente sanguíneo.
«La gente se enferma mucho. Fiebres altas, frecuencia cardíaca rápida, dificultad para respirar y progresa bastante rápido durante el día», dijo Kurbis.
Explicó que aproximadamente una de cada diez personas porta la bacteria meningocócica en la parte posterior de la garganta y la mayoría no se enferma a causa de ella.
«Pero de vez en cuando, alguien desarrolla una enfermedad más invasiva con presentaciones como esa que pueden ser bastante graves», subrayó.
Hay dos tipos de vacunas meningocócicas. Una se dirige a la cepa B, mientras que la vacuna tetravalente se dirige a la cepa A, C, Y y W.
Se administra de forma rutinaria a los 12 meses y a los 10 años como parte del programa de inmunización escolar de la provincia.
«Seguimos las recomendaciones nacionales y hasta ahora solo estábamos vacunando a los bebés más pequeños con C, pero una vez que vimos que la cepa W estaba aumentando aquí en la provincia, cambiamos eso para asegurarnos de que cubrimos todos los infantes por cuadrivalente, también», advirtió.
17 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
19
 Muchas personas con diabetes en Canadá pronto podrán administrarse insulina una vez a la semana en lugar de diariamente, anunció hoy el fabricante de medicamentos Novo Nordisk.
Muchas personas con diabetes en Canadá pronto podrán administrarse insulina una vez a la semana en lugar de diariamente, anunció hoy el fabricante de medicamentos Novo Nordisk.
La insulina icodec, que se venderá bajo la marca Awiqli, es la primera inyección de insulina basal que se administra una vez a la semana en el mundo y estará disponible en todo el país a partir del 30 de junio, dijo la compañía a The Canadian Press.
Canadá es la primera nación en recibir el producto, que fue aprobado por Health Canada en marzo para el tratamiento de adultos con diabetes tipo 1 y tipo 2.
«Creo que es algo muy importante», afirmó el doctor Harpreet Bajaj, jefe del comité directivo de directrices de práctica clínica de Diabetes Canada.
«Es enorme para reducir la carga de estas personas que necesitan inyectarse insulina», manifestó Bajaj, endocrinólogo de LMC, una clínica especializada en diabetes y endocrinología financiada con fondos públicos con ubicaciones en todo el sur de Ontario y Calgary.
Dijo que algunos de sus pacientes participaron en ensayos clínicos de Awiqli y han estado preguntando cuándo estará disponible porque han tenido que volver a las inyecciones diarias desde que terminó el estudio.
Aunque la insulina semanal cuenta con la aprobación de Health Canada para el tratamiento de la diabetes tipo 1 y tipo 2, los endocrinólogos aseguran que será más útil para los pacientes tipo 2.
Esto se debe en gran medida a que los enfermos con tipo 1 aún tendrían que aplicarse inyecciones adicionales de insulina de acción rápida a la hora de las comidas todos los días porque sus cuerpos no producen insulina por sí solos.
Las personas con diabetes tipo 2 producen insulina, pero no la suficiente o sus cuerpos no la utilizan adecuadamente.
Las inyecciones de insulina basal llevan los niveles de la hormona a la cantidad adecuada durante el ayuno, y otros medicamentos pueden controlar los «picos de azúcar que vienen con los alimentos», dijo Bajaj.
La serie de ensayos clínicos aleatorios sobre Awiqli, que incluyeron muchos países, entre ellos Canadá y Estados Unidos, se realizaron principalmente con pacientes tipo 2.
Sólo uno de los ensayos involucró a pacientes con diabetes tipo 1 y encontró un mayor riesgo de niveles bajos de azúcar en la sangre cuando tomaban la opción de insulina semanal.
La Administración de Alimentos y Medicamentos de EEUU no ha aprobado el Awiqli. Su comité asesor concluyó en mayo que se necesita más información sobre el uso de la insulina semanal en pacientes con diabetes tipo 1.
Por su parte, la Agencia de Medicamentos de Canadá, que evalúa los medicamentos y recomienda si deben calificar para reembolso bajo los planes públicos de medicamentos, estima que el costo de Awiqli será de más de 1 350 dólares al año por paciente.
La agencia recomienda en su sitio web que se financie Awiqli para el tratamiento de la diabetes tipo 2, pero con la condición de que el precio se reduzca.
17 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
18
 El Ministerio de Sanidad ha hecho un llamamiento este lunes a la población para que se autoproteja frente a las altas temperaturas, sobre todo en zonas que tradicionalmente no eran calurosas pero que ahora, con el cambio climático y a las puertas de otro verano que se espera récord, «sí lo van a ser».
El Ministerio de Sanidad ha hecho un llamamiento este lunes a la población para que se autoproteja frente a las altas temperaturas, sobre todo en zonas que tradicionalmente no eran calurosas pero que ahora, con el cambio climático y a las puertas de otro verano que se espera récord, «sí lo van a ser».
«En España, el calor es el principal problema de salud asociado al cambio climático, y en los próximos años se prevé un aumento de las temperaturas extremas debido al calentamiento global», ha advertido la ministra de Sanidad, Mónica García, en la presentación de la campaña «Un verano de cuidado».
Una campaña que pone en marcha para incidir en la importancia de la autoprotección individual y comunitaria. «Cada uno de nosotros tiene que tomar medidas para protegerse del calor» y «ayudar a aquellos que lo tienen más difícil a hacerlo», ha pedido.
Hidratarse adecuadamente, beber incluso cuando no tiene sed, evitar la exposición al sol durante las horas más intensas, usar ropa adecuada y buscar refugio en lugares frescos «son medidas muy básicas» y «de sentido común» que acaban resultando vitales para evitar los estragos del calor.
Según las estimaciones del Sistema de Monitorización de la Mortalidad Diaria (MoMo), en 2023 se produjeron 3 000 muertes atribuibles al calor, aunque el pico histórico se produjo el verano anterior, cuando rozaron las 5 000, sobre todo en mayores de 74 años.
Y este tiene «una alta probabilidad», superior al 70 %, de que sea más cálido de lo normal, según el sistema europeo de satélites Copernicus. «Hay que ser claros y contundentes: el negacionismo climático es perjudicial para la salud, pero también las posiciones políticas que lo blanquean», ha remarcado García.
«El cambio climático es un fenómeno que ya no podemos ignorar, no solo es una crisis ambiental, sino de salud pública», ha proseguido.
Por eso, ha ahondado en la necesidad de «crear una cultura de calor», que ya han asumido las zonas más habituadas, pero que ahora hay que «trasladar a aquellas que tradicionalmente no eran tan calurosas en verano y que ahora, con el cambio climático, sí lo van a ser».
En ello ha profundizado el responsable de Salud y Cambio Climático del Ministerio de Sanidad, Héctor Tejero: «La cultura de calor es algo que en ciertas partes de España ya existe, pero que en otras, no, y es lo que explica que en algunas zonas de España con más calor haya menor impacto en la salud».
Advertir tanto de su impacto como los consejos para evitarlo debe ser «un esfuerzo continuado» este verano y los sucesivos, aunque hay que trasladarlos con mensajes sencillos alejados de tonos «catastrofistas», mucho menos efectivos.
«Protégete, hidrátate, refréscate y recuérdales», ha resumido el experto, que ha hecho hincapié en que «todos tenemos una responsabilidad no solo de protegernos individualmente, sino de colaborar en la creación de esa cultura de calor», especialmente en los más vulnerables.
El pasado 16 de mayo, Sanidad activó el Plan Nacional de Actuaciones Preventivas por Altas Temperaturas, que define cuándo, dónde y a qué nivel se dan los avisos para esquivar el impacto del calor.
Como novedad, el de este año incluye un mapa del calor más preciso, dividido ahora en más de 180 zonas geográficas, cada una de las cuales lleva asociado un umbral de temperatura máximo a partir del cual se dispara la mortalidad y una serie de medidas para evitarlo.
El mapa mantiene las 52 unidades de referencia provinciales que tenían los anteriores, uno por cada capital de provincia más las ciudades autónomas, pero desde hoy se han incorporado 30 de meteosalud, áreas de territorio que mantienen un comportamiento de temperatura homogéneo y de las que puede haber varias en una sola provincia.
Las áreas estudiadas se elevan así de 52 a 182; para cada una de estas áreas, y con la información que proporciona diariamente la Agencia Estatal de Meteorología (Aemet), el plan asigna un umbral máximo de temperatura a partir del cual se disparan los efectos nocivos del calor.
Dada la enorme variabilidad geográfica de España, no son los mismos en todas partes, y van del máximo de 41,4 en Córdoba a los 26,4 de Asturias.
Por cada grado que la temperatura ambiente supera esos umbrales, el riesgo de mortalidad atribuible a las altas temperaturas crece entre un 9,1 % y un 10,7 %, es decir, por cada día que hay un episodio de calor extremo, la mortalidad se incrementa, de media, en tres defunciones al día, ha recordado Antonio Cabrera, encargado de salud planetaria e inequidades en salud, de la Sociedad Española de Medicina de Familia y Comunitaria (semFYC).
Además de golpes de calor, las altas temperaturas agravan patologías previas como las cardiovasculares, pulmonares, renales, y psiquiátricas, además de favorecer accidentes cerebrovasculares o el aumento de partos prematuros.
Mayores de 65 años y menores de cuatro, además de embarazadas, son los grandes grupos de riesgo al calor, aunque también los trabajadores al aire libre y las personas sometidas a ciertos tratamientos farmacológicos. «Hay que estar muy pendientes de ellos», ha concluido.
17 junio 2024|Fuente: EFE |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2023. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
jun
18
 Expertos en Estados Unidos consideran muy probable que se produzca una pandemia de gripe aviar, pero que hoy es solo cuestión de tiempo.
Expertos en Estados Unidos consideran muy probable que se produzca una pandemia de gripe aviar, pero que hoy es solo cuestión de tiempo.
«Realmente creo que es muy probable que en algún momento lo tengamos, no es una cuestión de si, sino más bien de cuándo tendremos una pandemia de gripe aviar», advirtió Robert Redfield, exdirector de los Centros para el Control y la Prevención de Enfermedades (CDC).
Redfield señaló que la enfermedad tiene una «mortalidad significativa» cuando ingresa a los humanos en comparación con la covid-19, aunque no hay evidencia de que el virus se esté propagando entre estos.
Comentó que sabe exactamente qué tiene que suceder para que el virus llegue a ese punto porque ha realizado investigaciones de laboratorio al respecto.
Los científicos descubrieron que cinco aminoácidos deben cambiar en el receptor clave para que la gripe aviar adquiera una propensión a unirse a un receptor humano. «Una vez que el virus adquiere la capacidad de adherirse al receptor humano y luego pasar de persona a persona, es cuando se producirá la pandemia», subrayó.
«Y como dije, creo que es sólo cuestión de tiempo», enfatizó Redfield, citado en medios locales.
Explicó que no sabe cuánto tardarán los cinco aminoácidos en cambiar, pero como se está detectando en rebaños de ganado de todo el país, está un poco preocupado.
De acuerdo con los informes más de 40 rebaños de ganado en Estados Unidos confirmaron casos del virus.
Los CDC están rastreando los sitios de tratamiento de aguas residuales para identificar la eventual prevalencia del patógeno, pero todavía el riesgo para los humanos de contraerlo en general es bajo.
Para Redfield hay más peligro de que el virus de la enfermedad se cultive en el laboratorio. «Sé exactamente qué aminoácidos tengo que cambiar porque en 2012, en contra de mi recomendación, los científicos que hicieron estos experimentos los publicaron», agregó.
«Por lo tanto, la receta para hacer que la gripe aviar sea altamente contagiosa para los humanos ya existe», concluyó.
16 junio 2024|Fuente: Prensa Latina |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2023. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia

