ago
1
 En lo que va de año Ecuador reporta casi 10 000 contagios por el virus Sars-Cov-2, causante de la covid-19, y unas 15 personas fallecidas, alertan hoy medios locales de prensa.
En lo que va de año Ecuador reporta casi 10 000 contagios por el virus Sars-Cov-2, causante de la covid-19, y unas 15 personas fallecidas, alertan hoy medios locales de prensa.
Mientras tanto, autoridades sanitarias aquí advirtieron sobre el poco interés de la población por las vacunas.
Durante la última semana del pasado mes de mayo, el Ministerio de Salud Pública reanudó la vacunación contra la covid-19 con el objetivo de reducir las complicaciones graves y las muertes en la población con mayor riesgo de contagio, como niños y adultos mayores.
La cartera de Estado confirmó a inicios de este mes que la nueva variante KP.2 (FLiRT) de la covid-19, ya circula en el país andino.
El organismo sanitario recordó que la variante FLiRT no ha demostrado ser grave pero es muy contagiosa, por lo que, ante la presencia de síntomas respiratorios sugirieron tomar medidas de bioseguridad como higiene de manos, utilización de la mascarilla y aislamiento.
El Ministerio de Salud reiteró que los síntomas de la variante FLiRT son similares a los de una gripe estacional, fiebre, dolor muscular y de cabeza, escalofríos, problemas respiratorios.
Sin embargo, con esta nueva variación también puede existir pérdida de olfato o gusto y síntomas gastrointestinales, recalcó el documento.
El pasado mes de junio, la Federación Médica de Ecuador expresó preocupación ante el aumento de enfermedades respiratorias como influenza, la covid-19 y el virus sincitial respiratorio.
De acuerdo con el gremio, en las consultas privadas durante el pasado mes de abril, dos de cada 10 personas resultaron positivas a enfermedades de tipo respiratorio.
No obstante, en este momento, cinco de cada 10 están contagiadas con algún virus respiratorio.
El médico epidemiólogo David Larréategui dijo al canal Ecuavisa que la variación del clima en la región Sudamericana ha provocado un movimiento de los patógenos, especificó.
30 julio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jul
31
 Las fuertes lluvias en medio de la temporada de monzones al sur de Asia amenazan gravemente a seis millones de niños de la región, sobre todo en Afganistán, Bangladesh, India y Pakistán, advierte hoy Unicef.
Las fuertes lluvias en medio de la temporada de monzones al sur de Asia amenazan gravemente a seis millones de niños de la región, sobre todo en Afganistán, Bangladesh, India y Pakistán, advierte hoy Unicef.
Un llamamiento del Fondo de Naciones Unidas para la Infancia (Unicef) eleva la alerta por el impacto de estos fenómenos meteorológicos erráticos, agravados por el cambio climático, en las poblaciones más jóvenes del área.
La directora regional de la agencia para Asia Meridional, Sanjay Wijesekera, consideró preocupante los pronósticos de precipitaciones más intensas en las próximas semanas, que podrían poner en mayor peligro a los menores.
Las inundaciones representan una amenaza para los niños más allá de la muerte y las lesiones al contaminar también los suministros de agua potable, dijo la funcionaria.
A la par, aumentan el riesgo de enfermedades y brotes de diarrea que, si no se tratan, pueden provocar deshidratación y desnutrición entre la población infantil.
Los niños afectados por inundaciones frecuentes a lo largo del tiempo también tienen más probabilidades de tener bajo peso y retraso del crecimiento, alertó Wijesekera.
Junto a los efectos sobre la salud, las inundaciones dañan las instalaciones sanitarias, destruyen escuelas y carreteras e interrumpen la educación de los niños, poniéndolos en riesgo de abuso, explotación y trata.
Afganistán, Bangladesh, India y Pakistán se encuentran entre los países donde los menores corren un riesgo elevado de sufrir los impactos de la crisis climática, de acuerdo con el Índice de Riesgo Climático Infantil de la Unicef.
Las recientes lluvias torrenciales, inundaciones repentinas y deslizamientos de tierra cobraron al menos 109 vidas en Nepal y 58 en Afganistán.
En medio de la alarma generada, el Fondo responde a la emergencia con la entrega de mosquiteros, lonas para refugios temporales, baldes, tazas y otros artículos esenciales.
La agencia de Naciones Unidas para la Infancia anunció además la reciente solicitud de 9,3 millones de dólares a la comunidad internacional para apoyar la preparación ante emergencias y fortalecer los programas de resiliencia climática para los niños de Asia del Sur.
30 julio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jul
31
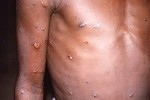 El Centro Europeo para la Prevención y el Control de las Enfermedades (ECDC, por sus siglas en inglés) ha asegurado que el riesgo para la Unión Europea (UE) y el Espacio Económico Europeo (EEE) de que llegue la nueva variante mpox surgida en República Democrática del Congo es «muy bajo».
El Centro Europeo para la Prevención y el Control de las Enfermedades (ECDC, por sus siglas en inglés) ha asegurado que el riesgo para la Unión Europea (UE) y el Espacio Económico Europeo (EEE) de que llegue la nueva variante mpox surgida en República Democrática del Congo es «muy bajo».
Así, el ECDC está trabajando estrechamente con el CDC de África y con socios locales e internacionales para vigilar y responder al empeoramiento del brote de mpox en dicho país.
Aunque el riesgo para la UE y el EEE sigue siendo muy bajo, desde principios de 2024 se han notificado en la RDC más de 11 000 casos sospechosos de mpox, entre ellos unas 450 muertes. A la preocupación por el brote se suma la aparición de una nueva variante del virus mpox de clado I que se cree que causa una enfermedad más grave y una mayor mortalidad que la variante de clado II que circula en todo el mundo desde 2022.
«Me gustaría destacar que el riesgo para la población de la UE y el EEE de la nueva variante de mpox identificada en la RDC sigue siendo muy bajo. El ECDC está colaborando con nuestros socios en África en sus esfuerzos por contener este brote en beneficio de todos los afectados, evitar que esta nueva variante se siga propagando y reforzar las futuras capacidades de preparación y respuesta», afirma la directora del ECDC, Pamela Rendi-Wagner.
A pesar de la preocupación por la nueva variante del clado I, se espera que las vacunas y los tratamientos actuales sigan siendo eficaces. No hay pruebas de que la variante del clado I esté circulando fuera de África central.
Expertos de todo el ECDC han estado trabajando estrechamente con sus socios de Africa CDC para apoyar la respuesta al brote. A través del ‘ECDC and Africa CDC partnership project’, los expertos del ECDC están contribuyendo a una rápida revisión de la literatura para ayudar a identificar las lagunas en el conocimiento de la variante mpox del clado I y orientar la investigación futura. También están apoyando una revisión en acción de la respuesta al brote de mpox en la RDC para informar sobre las actividades de preparación y respuesta.
Además, el ECDC se está preparando para el despliegue en la RDC de un Grupo Operativo Sanitario de la UE (EUHTF), facilitado por la Red Mundial de Alerta y Respuesta ante Brotes Epidémicos (GOARN), como parte de los esfuerzos proactivos más amplios para apoyar la salud mundial y reforzar las defensas de Europa contra las enfermedades infecciosas.
Un epidemiólogo del ECDC se unirá a sus colegas de los CDC africanos y de la Organización Mundial de la Salud (OMS) sobre el terreno en la RDC para contribuir a la respuesta al brote dirigida por el Ministerio de Salud Pública de la RDC. Los esfuerzos del Grupo Operativo de Salud de la UE en la RDC se centrarán en la vigilancia, la investigación sobre el terreno y los proyectos de investigación.
Desde 2022, se han detectado 22 592 casos de mpox en la UE/EEE en un brote no relacionado de la variante menos grave del clado II. Los casos han disminuido constantemente desde su pico en julio de 2022. Nueve países de la UE/EEE notificaron un total de 98 casos en las cuatro semanas transcurridas hasta el 5 de julio de 2024, los datos más recientes disponibles.
En la UE/EEE, el riesgo de infección por mpox clado II sigue siendo bajo para la población general y moderado entre los grupos de mayor riesgo, como las personas que tienen múltiples parejas sexuales y algunos hombres que tienen relaciones sexuales con hombres.
El ECDC sigue apoyando a los Estados miembros de la UE/EEE en la respuesta al brote actual de mpox clade II, publicando orientaciones de salud pública, comunicación de riesgos y recursos de participación comunitaria, así como boletines periódicos de vigilancia conjunta con la Oficina Regional de la OMS para Europa. El ECDC evalúa el riesgo global del brote actual de mpox clade II en Europa como moderado para los hombres que tienen relaciones sexuales con hombres y bajo para la población en general.
29 julio 2024|Fuente: Europa Press |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2024. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
jul
30
 En España solo uno de cada 100 niños lleva una dieta saludable que le asegure una buena salud cardiovascular y cerebral; ahora un nuevo estudio acaba de demostrar que la receta para lograrla es tan sencilla como barata: educar en buenos hábitos en los primeros años de la vida, sobre todo antes de los 9 años.
En España solo uno de cada 100 niños lleva una dieta saludable que le asegure una buena salud cardiovascular y cerebral; ahora un nuevo estudio acaba de demostrar que la receta para lograrla es tan sencilla como barata: educar en buenos hábitos en los primeros años de la vida, sobre todo antes de los 9 años.
Así lo pone de manifiesto una investigación llevada a cabo en 48 colegios públicos de la Comunidad de Madrid entre 2014 y 2020 por parte de investigadores del Centro Nacional de Investigaciones Cardiovasculares (CNIC) y la Fundación SHE (siglas en inglés de Ciencia, Salud y Educación), que recoge este lunes la revista Journal of the American College of Cardiology (JACC).
La intervención se llevó a cabo con 1 771 niñas y niños de Educación Primaria, con edades comprendidas entre los seis y los 12 años.
Los 48 colegios fueron divididos en cuatro grupos: 12 recibieron educación en buenos hábitos alimenticios y salud integral durante los seis cursos de Primaria; otros 12 la tuvieron solo durante los tres primeros (de los 6 a los 9 años); otros 12 solo durante los tres últimos cursos (de 9 a 12 años), y finalmente hubo un cuarto grupo de control de 12 colegios que no accedió a esta formación.
Los niños participantes tuvieron una revisión médica antes de comenzar el estudio, incluyendo una serie de marcadores de obesidad y acumulación de grasa corporal, cuando todos ellos comenzaban la Primaria, y otras dos más al final del tercer y sexto curso, ha detallado a EFE uno de los investigadores, Rodrigo Fernández-Jiménez, director del Laboratorio de Imagen y Salud Cardiovascular del CNIC.
Mejor formación, menos obesidad
Los resultados han arrojado una conclusión clave: los niños de los 24 colegios que recibieron educación en salud integral en los tres primeros años de Primaria (de los 6 a los 9 años) presentaron menores niveles de obesidad y grasa abdominal que los que no recibieron ninguna formación en la materia y que los que recibieron esa formación solo durante los tres últimos cursos de primaria.
Los doctores no apreciaron diferencias significativas entre los 12 grupos de niños que recibieron píldoras educativas de salud integral los seis años completos, y aquellos que solo la tuvieron en los tres primeros años de primaria, lo que demuestra, a juicio de los doctores, que esos tres primeros años son los absolutamente claves para fijar hábitos saludables.
Las píldoras educativas, trabajadas con profesores, padres y con el colegio en sí para controlar cuestiones como qué se vendía en las cafeterías o máquinas automáticas, entre otros, consistieron en formación sobre el cuerpo humano; información sobre la relación entre salud y dieta; se les inculcó también la importancia de la actividad física y del descanso, y la gestión emocional de la comida.
«Los resultados confirman que las intervenciones educativas desde edades muy tempranas, cuando los niños están en condición total de absorber, tienen un gran beneficio y repercuten en mejores hábitos de vida y mejor salud», ha subrayado Fernández-Jiménez.
El investigador añade, «que cuánto antes empiece esa educación infantil mejor», es más esa educación debería de comenzar ya a los 4 o 5 años», como lleva demostrando el programa de Salud Integral (SI) de la Fundación SHE durante diez años de intervenciones educativas en colegios de Estados Unidos, Colombia o España.
Su director, Valentín Fuster, es otro de los autores del presente estudio.
Uno de cada tres niños españoles tiene sobrepeso
La acumulación de grasa abdominal y la obesidad son los factores de riesgo muy importantes para el desarrollo de diabetes tipo II, hipertensión arterial, riesgo cardiovascular y de ictus cerebral.
Tal y como señala Fernández-Jiménez la tendencia al exceso de peso en los niños españoles ha empeorado en los últimos años, con datos similares a los de Estados Unidos: 1 de cada 3 niños tiene exceso de peso.
Un factor que el doctor ha achacado también a la vulnerabilidad familiar, por falta de acceso económico a la comida saludable, o por falta de apoyo legislativo a una buena alimentación, con medidas como limitar por ejemplo los anuncios de comida basura.
«Los colegios son un entorno ideal para la implementación de programas educativos de promoción de la salud. Cualquier mejora en este ámbito puede ser beneficiosa si se implementa a gran escala, especialmente sabiendo que este tipo de intervenciones carece de efectos secundarios o adversos», ha concluido.
Esta investigación ha recibido el apoyo de Fundación «la Caixa».
29 julio 2024|Fuente: EFE |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2024. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
jul
29
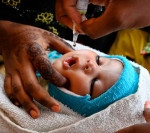 Más de un millón de vacunas contra la poliomielitis serán enviadas a la Franja de Gaza por la Organización Mundial de la Salud (OMS), dada la presencia del virus de esa enfermedad en muestras de aguas residuales.
Más de un millón de vacunas contra la poliomielitis serán enviadas a la Franja de Gaza por la Organización Mundial de la Salud (OMS), dada la presencia del virus de esa enfermedad en muestras de aguas residuales.
El director general de esa agencia, Tedros Adhanom Ghebreyesus informó este viernes que las vacunas se administrarán a los niños en las próximas semanas.
Tedros aclaró que aún no se han registrado casos de polio, pero sin una acción inmediata, es «sólo cuestión de tiempo antes de que afecte a los miles de niños que han quedado desprotegidos».
Los trabajadores humanitarios han hecho patente su preocupación por el impacto de una posible emergencia de polio en Gaza, en medio de condiciones sanitarias desastrosas marcadas por brotes de hepatitis A y otras enfermedades prevenibles, junto con la falta de acceso a la atención médica, debido a la agresión israelí.
A principios de esta semana, el jefe del equipo de emergencias sanitarias de la OMS en el territorio palestino ocupado, Ayadil Saparbekov advirtió que la propagación de la polio y otras enfermedades transmisibles podría provocar que más personas murieran por padecimientos evitables que por heridas relacionadas con el conflicto.
Hasta el momento suman 39 000 los palestinos muertos desde que Israel empezó los bombardeos y la ofensiva terrestre contra Gaza en octubre pasado, según las autoridades sanitarias locales.
El pasado 16 de julio, la OMS alertó que se había identificado el poliovirus tipo 2 derivado de la vacuna en seis lugares en muestras de aguas residuales recogidas el mes pasado en Khan Younis y Deir Al-Balah, dos ciudades de Gaza que quedaron en ruinas tras casi 10 meses de intensos bombardeos israelíes.
La agencia sanitaria de la Organización de Naciones Unidas explicó que el virus de la polio puede surgir en zonas donde la escasa cobertura de vacunación permite que la forma debilitada de la cepa del virus de la vacuna administrada por vía oral mute en una versión más fuerte.
Se estima que el 99 % de los niños en el territorio palestino ocupado recibieron su tercera dosis de la vacuna contra la polio en 2022, esta cifra se redujo al 89 % en 2023, según las últimas estimaciones de inmunización rutinaria de la OMS y el Fondo de las Naciones Unidas para la Infancia (Unicef).
27 julio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jul
27
 Ante el alza de casos de tos ferina a nivel mundial y en algunos países de las Américas, la Organización Panamericana de la Salud (OPS) instó a fortalecer la vigilancia y dar seguimiento constante a las coberturas de vacunación infantil.
Ante el alza de casos de tos ferina a nivel mundial y en algunos países de las Américas, la Organización Panamericana de la Salud (OPS) instó a fortalecer la vigilancia y dar seguimiento constante a las coberturas de vacunación infantil.
Conocida también como coqueluche, esta es una infección respiratoria altamente contagiosa causada por la bacteria Bordetella pertussis que se transmite fácilmente de persona a persona a través de la tos y los estornudos, y es una importante causa de enfermedad y muerte en niños.
Si se trata a tiempo, los antibióticos pueden ayudar a prevenir síntomas graves, explicó en su alerta epidemiológica la OPS.
De acuerdo con los expertos, sus síntomas suelen aparecer de siete a 10 días después de la infección e incluyen fiebre leve, secreción nasal y tos seca seguida de un sonido característico de tos que da nombre a la enfermedad.
Entre 2010 y 2019 en el mundo se reportaron en promedio 170 000 casos de tos ferina cada año, con una disminución significativa observada durante la pandemia de la covid-19, pero últimamente los reportes van en ascenso.
La región de Europa de la Organización Mundial de la Salud, por ejemplo, registró un aumento significativo de casos durante la segunda mitad de 2023 y en los primeros meses de 2024.
Por su parte, en la región de las Américas, desde 2012, cuando los casos de tos ferina alcanzaron los 72 328, los reportes disminuyeron hasta contabilizarse 3 283 en 2022.
Sin embargo, en el año en curso los casos aumentaron en varios países del área, entre ellos, Brasil, México, Perú y Estados Unidos.
Para los especialistas tal incremento probablemente se deba a una disminución significativa en la cobertura de la vacunación contra la difteria, el tétanos y la tos ferina (DTP), principalmente durante el período de la pandemia.
Ante este panorama, la OPS recomienda que los países garanticen una cobertura de vacunación de las tres dosis de DTP superior al 95 % en niños y extenderla también a los trabajadores de la salud, especialmente los que laboran en maternidades, así como a las mujeres embarazadas.
26 julio 2024|Fuente: Prensa Latina |Tomado de |Noticia

