mar
16
 Las patologías que afectan al sistema nervioso como las demencias, las migrañas o los accidentes cardiovasculares son la principal causa de problemas de salud en el mundo, según un amplio estudio publicado el viernes.
Las patologías que afectan al sistema nervioso como las demencias, las migrañas o los accidentes cardiovasculares son la principal causa de problemas de salud en el mundo, según un amplio estudio publicado el viernes.
El trabajo, recogido por la revista Lancet Neurology, señala que un 43% de la población mundial (unos 3.400 millones de personas) sufrió problemas de salud neurológicos en 2021. El estudio corrió a cargo de cientos de investigadores bajo la supervisión del Institute for Health Metrics and Evaluation (IHME), un organismo de referencia en cuanto a estadísticas de salud.
El nivel de afectación de este tipo de patologías es mucho más elevado de lo que se estimaba. Desde 1990, ha aumentado en más del 50%, superando así las enfermedades cardiovasculares que eran las más expandidas hasta ahora.
Los investigadores ven en estas cifras un reflejo del envejecimiento poblacional, puesto que la gran mayoría de estas patologías no tiene curación y pueden perdurar hasta el deceso del paciente.
Esta realidad responde por otro lado a una evolución de los criterios de la Organización Mundial de la Salud (OMS), que ahora cuenta los ictus como una patología neurológica y no cardiovascular, una elección aplicada por los autores de este estudio. Precisamente, dentro de esta categoría global de patologías neurológicas, los ictus o accidentes cerebrovasculares (ACV) son los que generan más problemas. Según el estudio, hicieron perder un total de 160 millones de años de buena salud a las personas afectadas.
Después se sitúan la encefalopatía neonatal, las demencias del tipo alzhéimer, las consecuencias neurológicas de la diabetes, la meningitis y la epilepsia.
En cuanto a mortalidad, se calcula que las patologías neurológicas mataron a más de 11 millones de personas en 2021. En este aspecto siguen por debajo de los 19,8 millones de decesos por enfermedades cardiovasculares.
Ver artículo: GBD 2021 Nervous System Disorders Collaborators. Global, regional, and national burden of disorders affecting the nervous system, 1990–2021: a systematic analysis for the Global Burden of Disease Study 2021. The Lancent Neurology[Internet]. 2024[citado 15 mar 2024]. DOI:https://doi.org/10.1016/S1474-4422(24)00038-3
15 marzo 2024 | Fuente: AFP | Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A
ene
23
 Un estudio realizado con 20 voluntarias que padecen esta afección mostró los beneficios de una caminata de intensidad moderada incluso tras la realización de pruebas que simulan eventos estresantes que tienden a elevar la presión
Un estudio realizado con 20 voluntarias que padecen esta afección mostró los beneficios de una caminata de intensidad moderada incluso tras la realización de pruebas que simulan eventos estresantes que tienden a elevar la presión
Una caminata de 30 minutos e intensidad moderada es capaz de reducir temporalmente la presión arterial de pacientes con artritis reumatoide. Es más, en pruebas realizadas por investigadores de la Universidad de São Paulo (USP), en Brasil, mujeres con esta enfermedad autoinmune e hipertensión exhibieron una mejoría tras la práctica de ejercicios físicos no solamente cuando estaban en reposo, sino también durante episodios estresantes –tales como test cognitivos y pruebas físicas–, que tienden a elevar la presión arterial de este tipo de pacientes. Read more
ene
5
 Un equipo internacional con investigadores del CSIC ha desarrollado una nueva técnica biomatemática, optimizada en pacientes y roedores, que permite monitorizar con precisión la evolución del daño cerebral en accidentes cerebrovasculares y muestra que el tejido cerebral puede presentar actividad en un encefalograma debido a los impulsos eléctricos de las capas más profundas y, aun así, estar sufriendo un daño irreparable en las capas más superficiales. Los resultados, publicados en Nature Communications, aconsejan «replantear los criterios y quizá la praxis en el seguimiento y tratamiento de los accidentes cerebrovasculares (ACV)».
Un equipo internacional con investigadores del CSIC ha desarrollado una nueva técnica biomatemática, optimizada en pacientes y roedores, que permite monitorizar con precisión la evolución del daño cerebral en accidentes cerebrovasculares y muestra que el tejido cerebral puede presentar actividad en un encefalograma debido a los impulsos eléctricos de las capas más profundas y, aun así, estar sufriendo un daño irreparable en las capas más superficiales. Los resultados, publicados en Nature Communications, aconsejan «replantear los criterios y quizá la praxis en el seguimiento y tratamiento de los accidentes cerebrovasculares (ACV)».
La extensión del volumen cerebral dañado se va monitorizando en el paciente mediante tiras de electrodos colocados en la superficie cerebral. La zona donde se pierde la actividad del electroencefalograma se va extendiendo gradualmente (spreading depression) y se toma como indicación del volumen cerebral dañado, lo que ayuda al personal médico a conocer la evolución del tejido y determinar cuándo y con qué estrategia va a intentar protegerlo. En este trabajo, realizado en paralelo con pacientes y en modelos animales, los investigadores, en colaboración con investigadores de la Universidad Aix-Marseille y de la Universidad de Medicina de Berlín, han descubierto que el tejido cortical que aun muestra actividad mediante encefalografía cerebral (EEG) puede, en realidad, estar sufriendo ya la muerte irreversible de las capas neuronales más superficiales.
Esto se ha conseguido utilizando una compleja técnica biomatemática de análisis de los potenciales eléctricos cerebrales que fue optimizada anteriormente en animales en Madrid y permite separar y ver actividad de distintas capas neuronales. Los hallazgos cuestionan el concepto de extensión de la depresión del EEG como un indicador estricto del tejido que ha muerto, pues las capas superficiales pueden haber sucumbido ya y aun presentar EEG que llega desde las capas profundas.
Ver más información: Nasretdinov A, Vinokurova D, Lemale CL, Burkhanova Zakirova G, Chernova K, Makarova J, et al. Diversity of cortical activity changes beyond depression during Spreading Depolarizations. Nat Commun[Internet].2023[citado 3 ene 2023]; 7729. https://doi.org/10.1038/s41467-023-43509-3
5 ene 2024| Fuente: Neurología.com| Tomado de | Noticias
oct
11
 El beneficio de las terapias antitrombóticas debe sopesarse frente al mayor riesgo de hemorragia.
El beneficio de las terapias antitrombóticas debe sopesarse frente al mayor riesgo de hemorragia.
Introducción
El accidente cerebrovascular es una afección devastadora con una morbilidad y mortalidad significativas en todo el mundo. La terapia antitrombótica desempeña un papel crucial en la prevención primaria y secundaria de los accidentes cerebrovasculares.
Generalmente se prefiere la terapia antiplaquetaria única o doble en casos de aterosclerosis de grandes arterias y enfermedad de pequeños vasos, mientras que la anticoagulación se recomienda en condiciones de estasis sanguínea o estados de hipercoagulabilidad que en su mayoría resultan en trombos rojos. Sin embargo, el beneficio de las terapias antitrombóticas debe sopesarse frente al mayor riesgo de hemorragia, lo que puede plantear desafíos importantes en el tratamiento farmacológico de esta afección.
Los siguientes son puntos clave para recordar de una revisión de los últimos avances sobre la terapia antitrombótica para la prevención primaria y secundaria del accidente cerebrovascular isquémico:
Las decisiones relativas al tratamiento antitrombótico en la prevención primaria y secundaria del ictus siempre deben implicar la consideración del riesgo de hemorragia de cada paciente individual.
El tratamiento predeterminado para la prevención secundaria del accidente cerebrovascular debe ser un agente antiplaquetario en monoterapia, generalmente iniciado dentro de las 24 a 48 horas posteriores al inicio de los síntomas.
La terapia antiplaquetaria dual (DAPT) está indicada por un período breve (~21 días) después de un accidente cerebrovascular isquémico agudo menor o un ataque isquémico transitorio. La monoterapia antiplaquetaria debe iniciarse una vez finalizado el ciclo corto de DAPT.
Los pacientes con accidente cerebrovascular isquémico con fibrilación auricular (FA) no valvular y sin contraindicaciones deben recibir anticoagulación con un ACOD o warfarina.
Las decisiones sobre el momento de inicio o reinicio de la anticoagulación para la FA después de un accidente cerebrovascular isquémico deben basarse en el tamaño del infarto, la evidencia de transformación hemorrágica y los factores específicos del paciente (p. ej., presencia de trombosis venosa profunda comórbida).
El tratamiento de elección para la prevención secundaria del ictus tras ESUS (ictus embólico de origen indeterminado) es la monoterapia antiagregante plaquetaria.
La anticoagulación es generalmente el tratamiento antitrombótico de elección para el síndrome de anticuerpos antifosfolípidos y para el accidente cerebrovascular isquémico recurrente que se sospecha como secundario a hipercoagulabilidad relacionada con una neoplasia maligna.
En los primeros 3 meses después de una disección de la arteria vertebral o carótida, se puede usar aspirina o warfarina.
La anticoagulación con warfarina es el tratamiento de elección del trombo ventricular izquierdo para prevenir el ictus y/o la embolia sistémica.
Referencia:
Greco A, Occhipinti G, Giacoppo D, Agnello F, Laudani C, Spagnolo M, et al. Antithrombotic Therapy for Primary and Secondary Prevention of Ischemic Stroke: JACC State-of-the-Art Review. J Am Coll Cardiol[Internet]. 2023 [citado 11 oct 2023];82(15):1538-1557. doi: 10.1016/j.jacc.2023.07.025. PMID: 37793752.
11 octubre 2023|Fuente: IntraMed| Tomado de Noticias médicas
ago
9
La enfermedad cardiovascular (ECV), que comprende la enfermedad cardíaca, el accidente cerebrovascular (ACV) y la enfermedad vascular periférica, es la causa principal de enfermedad y muerte en las mujeres de todo el mundo.
Las diferencias biológicas y físicas, como el área de superficie corporal más pequeña, el tamaño más pequeño de los vasos coronarios y los factores hormonales relacionados con el sexo son exacerbados por factores socioculturales y contribuyen a las diferencias en la prevalencia, la presentación y la historia natural de la ECV en ambos sexos.
Las mujeres con ECV experimentan un retraso en el diagnóstico, tienen menos posibilidad de ser tratadas según guías y estándares, y sufren tasas de complicaciones más elevadas y peores resultados que los hombres.
Las mujeres están significativamente menos representadas en los ensayos cínicos mientras que las estrategias diagnósticas y de manejo no están incluidas en las guías clínicas actuales.
Epidemiología
En 2016, las mujeres indígenas ≥25 sufrían un evento coronario agudo representado por infarto de miocardio o angina inestable, a una tasa de 3,8 veces más que otras mujeres australianas. Se destaca que en las últimas décadas, en Australia las tasas de mortalidad por EAC han ido declinando. Desde 2006 hasta 2016, la tasa cayó un 46% para las mujeres (desde 78 a 44/100.000 habitantes) y un 40% para los hombres (de 135 a 84/100.000 habitantes).
Por otra parte, entre 2001 y 2016, la prevalencia de los eventos coronarios agudos (infarto de miocardio y angina inestable) en las mujeres australianas cayó un 57% (de 465 a 215 evento/100.000). Sin embargo, las tasas de declinación son menores en las mujeres <55 años, con un aumento de los ACV y de los infartos de miocardio.
Factores de riesgo cardiovascular
Existen varios factores de riesgo tradicionales específicos relacionados con el sexo que aumentan el riesgo de ECV en las mujeres.
Factores de riesgo tradicionales
Estos factores son frecuentemente poco reconocidos y tratados en las mujeres, En comparación con los hombres, afectan el riesgo de ECV de manera diferente en ambos sexos.
Factores de riesgo específicos del sexo
Varios factores relacionados con el sexo femenino aumentan el riesgo de ECV en las mujeres.
Anticonceptivos hormonales
Los anticonceptivos hormonales combinados aumentan 12 veces el riesgo de infarto agudo de miocardio (IAM) en las mujeres con hipertensión y deben evitarse en este subgrupo. En las mujeres con mayor riesgo de IAM los anticonceptivos a considerar deben ser los compuestos solo por progesterona. Antes del uso de los anticonceptivos hormonales no se observaba un aumento del riesgo de ECV subsecuente.
Trastornos relacionados con el embarazo
Los trastornos hipertensivos y metabólicos del embarazo también están independientemente asociados con un aumento del riesgo de ECV materna. Estos trastornos incluyen la hipertensión gestacional, la preeclampsia, la eclampsia y el desprendimiento de placenta (placenta abrupta).
El comienzo precoz de la preeclampsia (<34 semanas) y su mayor gravedad confieren un aumento particular del riesgo de ECV materna más tarde en la vida, potencialmente debido a la disfunción endotelial resultante, la cual persiste durante muchos años después del embarazo afectado y está relacionada con la ateroeseclerosis. Las mujeres con diabetes gestacional tienen mayor riesgo de ECV subsecuente, y más del 50% desarrollará diabetes mellitus tipo 2 crónicamente.
Menopausia
Luego de la menopausia, el riesgo de ECV aumenta sustancialmente, lo que posiblemente esté relacionado con un aumento importante del colesterol ligado a lipoproteínas de baja densidad hacia el final del período menstrual. Las concentraciones más bajas de estrógenos y más elevadas de andrógenos contribuyen al aumento del riesgo. La menopausia antes de los 60 años aumenta el riesgo de ECV.
Tratamiento hormonal en la menopausia
Ensayos aleatorizados y controlados no han mostrado ningún beneficio en la prevención primaria o secundaria derivado del uso de la terapia de reemplazo hormonal. El uso de estrógenos provoca un pequeño pero significativo aumento del riesgo de eventos cardiovasculares, en particular en las mujeres que inician el tratamiento 20 o más años después de la menopausia, o al menos, a partir de los 70 años. En las mujeres con IAM, la terapia hormonal menopáusica debe ser suspendida.
Otros factores hormonales
La menarca precoz (<12 años), el primer embarazo a edad temprana, los antecedentes de aborto, la muerte fetal, el parto prematuro y los bebés con peso bajo al nacer se asocian de manera independiente con un aumento del riesgo de ECV durante el resto de la vida. Posiblemente, esto esté mediado por un estado de inflamación sistémica aumentado y la disfunción endotelial, lo cual acelera la ateroesclerosis.
El síndrome del ovario poliquístico se asocia con aumento del riesgo de ECV, específicamente la EAC. Las causas pueden ser la asociación de resistencia a la insulina, obesidad y síndrome metabólico, el cual lleva a la diabetes tipo 2, la dislipidemia y la hipertensión.
Radioterapia y quimioterapia para el cáncer
La radiación puede causar lesión endotelial de las arterias coronarias llevando a un estado proinflamatorio, la ruptura de a pared vascular, la agregación plaquetaria, la trombosis y el reemplazo de la íntima dañada por miofibrosis, estenosis vascular y ateroesclerosis. Las mujeres con antecedentes de cáncer de mama tratadas con radioterapia muestran un aumento relativo de7,4% en el riesgo de eventos cardiovasculares con cada gray de exposición a la radiación.
Por otra parte, por razones poco claras, las mujeres tratadas con radiación del campo de manto, o mediastinal por linfoma Hodgkin tienen tasas significativamente superiores de eventos cardiovasculares y mortalidad comparadas con las de los hombres, lo que destaca la necesidad de una mayor vigilancia. La menor vigilancia específica cardiovascular también ha sido observada en las mujeres tratadas con radiación por cánceres cervical y uterino.
Evaluación del riesgo cardiovascular
El riesgo cardiovascular debe ser evaluado de manera diferente en la mujer que en el hombre.
El Framingham Risk Score subestima el riesgo de ECV en las mujeres. El Reynolds Risk Score es más adecuado para las mujeres. Este algoritmo para la predicción del riesgo cardiovascular a los 10 años, para mujeres >45 años, incluye 2 variantes de riesgo adicionales: la concentración de proteína C reactiva de alta sensibilidad, una historia parental de EAC prematura antes de los 60 años.
Muchas evaluaciones de riesgo específico no incluyen los factores específicos del sexo en relación a la prevención de riesgo primaria. En este algoritmo, la evaluación del riesgo en las mujeres mejoraría si hubiera más investigaciones que promuevan la incorporación de los factores de riesgo específicos de las mujeres.
Tipos de enfermedad arterial coronaria (EAC)
Entre ambos sexos se observan diferencias entre los distintos tipos de EAC.
Enfermedad arterial coronaria (EAC)
En general, la EAC tiene manifestaciones similares en ambos sexos siendo el síntoma más común el dolor en el centro del pecho. En las mujeres hay mayor posibilidad de que el comienzo del dolor sea en reposo, durante el sueño o si se halla bajo estrés mental. Con más frecuencia, las mujeres tienen dolor atípico en la parte superior de la espalda, los brazos, el cuello y la mandíbula, así como disnea, diaforesis, indigestión, náusea, palpitaciones, mareos y debilidad.
Por otra parte, la proporción de mujeres ≤55 que se presentan con síndrome coronario agudo sin dolor precordial es significativamente superior a la de los hombres (19% vs. 13,7%). Como resultado, corren mayor riesgo de ser dadas de alta a pesar de estar sufriendo un síndrome coronario agudo, las mujeres con EAC también desarrollan con mayor frecuencia que los hombres una insuficiencia cardíaca sintomática. Esto puede deberse al impacto de la coexistencia de hipertensión artertial, un factor de riesgo de EAC importante, lo que conduce a una mayor incidencia de hipertrofia ventricular izquierda, responsable de la menor respuesta al tratamiento antihipertensivo en las mujeres, provocando una disfunción diastólica e insuficiencia cardíaca con fracción de eyección preservada.
Isquemia con enfermedad arterial coronaria no obstructiva
La isquemia con EAC no obstructiva es una condición provocada por la disfunción microvascular coronaria o el espasmo de la vasculatura epicárdica.
Es más común en las mujeres, especialmente entre los 45 y los 65 años. Si esta condición o la estenosis coronaria no es diagnosticada se puede cometer el error de ignorar la presencia de enfermedad cardíaca y no ser tratada, lo cual aumenta el riesgo de eventos cardíacos. Un meta-análisis ha revelado un incremento global estimado de la incidencia de mortalidad global o de infarto de miocardio de 0,98 por 100 personas-años en pacientes con EAC no obstructiva comparado con 0,2 por 100 personas-años en la población general comparable.
Por otra parte, el 50% de las pacientes con EAC no obstructiva experimentará episodios repetidos de dolor de pecho isquémico, similar a aquellos con EAC obstructiva, además de atenuar la importancia de la condición. Para evaluar la resistencia macroscópica, la reserva de flujo coronario y la resistencia microvascular es necesaria una angiografía coronaria funcional, para confirmar el diagnóstico, que de otro modo puede no ser detectado por los estudios no invasivos de rutina.
Infarto de miocardio con enfermedad arterial coronaria no obstructiva
Este tipo de EAC es unas 3 veces más común en las mujeres que en los hombres, según un análisis de 10 estudios agrupados que reclutaron pacientes con EAC no obstructiva y pacientes con infarto de miocardio y EAC obstructiva. Asimismo, casi el 25% de los pacientes del primer grupo presentaron angina, equivalente a la prevalencia en los pacientes con EAC obstructiva.
En aproximadamente una cuarta parte de los casos de EAC no obstructiva, se desconoce la fisiopatología. Se cree que el responsable es el proceso que involucra la enfermedad de los vasos epicárdicos y de la microvasculatura coronaria, lo que entorpece el aumento del flujo sanguíneo miocárdico en respuesta al aumento de la demanda de oxígeno. También puede ser una superposición con las formas leves del síndrome de Takotsubo.
Síndrome de Takotsubo
Este síndrome es responsable del 7,5% de los casos de IAM en las mujeres; el 90% ocurre en la posmenopausia, entre los 50 y los 75 años. Se desencadena por el estrés emocional o físico, lo cual se asocia con mayor actividad simpática. Los pacientes presentan dolor de pecho y cambios electrocardiográficos característicos del síndrome coronario agudo, pero sin EAC obstructiva en la angiografía. Estos pacientes presentan una dilatación ventricular reversible. En el 5,9% de los pacientes se produce el paro cardíaco.
Disección espontánea de la arteria coronaria
Hasta el 25% de las mujeres ≤60 años, este cuadro causa IAM en ausencia de los factores de riesgo convencionales. Es la causa más común de infarto de miocardio asociado al embarazo. Ocurre principalmente en el tercer trimestre o en el posparto. Existe un gran riesgo de recurrencia, con un proceso patológico independiente de enfermedad ateroesclerótica. Si bien las estrategias para prevenir la disección espontánea de la arteria coronaria incluyen evitar la terapia hormonal y futuros embarazos, actualmente no hay evidencia que permita establecer una guía terapéutica.
Tratamiento de la enfermedad cardiovascular
El manejo de la ECV en las mujeres debe tener en cuenta los factores específicos del sexo incluyendo el tamaño de las arterias coronarias, el riesgo de hemorragia y el estado hormonal, así como las potenciales diferencias farmacocinéticas y farmacodinámicas.
Revascularización
En comparación con los hombres, las mujeres tienen más posibilidades de ser sometidas a una angioplastia coronaria percutánea pero menos de recibir un bypass coronario.
No está claro si esto representa un tratamiento inconveniente o apropiado dada la mayor mortalidad que presentan las mujeres luego del bypass coronario ligado a un aumento de las comorbilidades, incluyendo los vasos coronarios más pequeños.
Farmacoterapia cardiovascularEn las mujeres más jóvenes, la terapia antiplaquetaria dual da como resultado un riesgo mayor de hipermenorrea y anemia, con necesidad de un monitoreo más riguroso.
Es importante discutir con la paciente acerca de la anticoncepción, ya que las estatinas y los inhibidores de la enzima convertidora de angiotensina están contraindicadas en el embarazo. La prescripción puede diferir en las mujeres según su edad reproductiva, otros tratamientos hormonales y el uso de anticonceptivos. Las mujeres con ECV tienen más posibilidades de estar tratadas con nitratos, bloqueantes de los canales de calcio y sedantes, y menor posibilidad de recibir aspirina y estatinas que los hombres, lo que posiblemente explique la mayor prevalencia de ECV no ateroesclerótica.
Las estatinas luego del IAM también son significativamente menos indicadas en las mujeres que en los hombres, lo que. en parte, depende de los médicos, pudiendo ser apropiado cuando el infarto de miocardio está provocado por una EAC no obstructiva, más común en las mujeres. Sin embargo, el menor uso de estatinas en las mujeres con EAC obstructiva puede estar relacionado con una menor preocupación de los médicos por los riesgos de una enfermedad cardíaca recurrente en las mujeres y la menor posibilidad de considerar a la enfermedad cardíaca como la principal amenaza para la salud femenina. Aún las mismas mujeres suelen considerar que la mayor amenaza para su salud es el cáncer. Esto puede explicar por qué las mujeres reciben estatinas con menor frecuencia después de un infarto de miocardio, en comparación con los hombres. Hasta el momento, no hay evidencia que apoye que el uso de estatinas sea más seguro en los hombres que en las mujeres.
Un metaanálisis sugiere que las estatinas indicadas para prevenir los eventos cardiovasculares mayores tienen un efecto similar en ambos sexos y que, por lo tanto, el menor efecto en las mujeres sería el resultado de la práctica actual.
Conclusión
Las guías actuales para el diagnóstico, la investigación y el tratamiento de la EAC no discriminan entre los sexos y están basadas en estudios con mayor cantidad de hombres. Las mujeres tienen mayor posibilidad de experimentar retrasos en el diagnóstico y menores posibilidades de recibir atención médica basada en guías establecidas.
Para reducir el riesgo de ECV en las mujeres es fundamental atender a las diferentes contribuciones de los factores de riesgo tradicionales, como la diabetes, el cumplimiento por parte de los médicos de las pautas establecidas para el manejo de la hiperlipidemia, y un enfoque en los factores del estilo de vida. Por otra parte, reconocer la importancia de los factores de riesgo específicos del sexo, como los trastornos hipertensivos y metabólicos del embarazo, es vital para mejorar los resultados.
Si bien la investigación cardiovascular específica del sexo ha aumentado significativamente en los últimos años, esto no se ha traducido en cambios en la atención recomendada por las guías, ni ha mejorado los resultados clínicos para las mujeres.
Fundamentalmente, la ECV en las mujeres sigue siendo poco estudiada, diagnosticada y tratada. Hasta que esto se modifique, las mujeres seguirán experimentando una morbilidad y mortalidad cardiovascular desproporcionadamente elevada.
ago
7
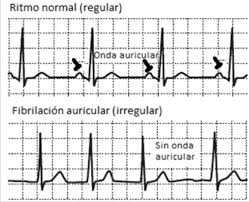 El método, desarrollado bajo la dirección de científicos del Centro Nacional de Investigaciones Cardiovasculares (CNIC), integra de forma simultánea y no invasiva información de los cambios mecánicos y eléctricos en la arritmia.
El método, desarrollado bajo la dirección de científicos del Centro Nacional de Investigaciones Cardiovasculares (CNIC), integra de forma simultánea y no invasiva información de los cambios mecánicos y eléctricos en la arritmia.
Con la fibrilación auricular, la sangre puede quedar atrapada en el pequeño apéndice auricular izquierdo y formar un coágulo, como en esta representación 3D.
Diagnosticada en al menos diez millones de personas en Europa (más de 700 000, en España), esta arritmia cardiaca puede conducir a complicaciones como ictus o insuficiencia cardiaca.
La fibrilación produce una serie de cambios en las características eléctricas, mecánicas y estructurales de las aurículas (lo que se conoce como remodelado auricular). Contar con una «foto» lo más precisa posible de esas alteraciones en cada paciente y por tanto, contribuye a un manejo personalizado de la arritmia.
Un nuevo sistema, cuyos detalles se publican en se publican hoy viernes en Nature Communications, conseguiría afinar ese diagnóstico y el pronóstico de la enfermedad.
La técnica ha sido desarrollada por científicos del CNIC) en una colaboración durante diez años con investigadores nacionales e internacionales. El procedimiento efectúa una evaluación de forma simultánea y no invasiva de la actividad eléctrica y mecánica (contráctil) de las aurículas durante fibrilación auricular.
“Era un reto sin resolver”, comenta el investigador principal del estudio, David Filgueiras, jefe del grupo Desarrollo Avanzado sobre Mecanismos y Terapias de las Arritmias del CNIC y cardiólogo del Instituto de Investigación Sanitaria del Hospital Clínico San Carlos (IdISSC). Por un lado, “la tecnología disponible no permitía integrar ambos tipos de información para obtener un marcador que proporcionara una evaluación más completa”; por otro, “durante la fibrilación auricular los movimientos de contracción de las aurículas del corazón son de baja intensidad y su caracterización supone todo un reto tecnológico”.
Unir dos señales
Con este trabajo se demuestra que “es posible integrar la información eléctrica y mecánica de las aurículas de los pacientes en fibrilación auricular y así obtener información pronóstica personalizada con respecto a la evolución clínica de la arritmia”, afirma Filgueiras.
Para ello, en una primera fase trabajaron clínicos, ingenieros y físicos hasta dar con una solución que integrara los datos electromecánicos. Lo consiguieron uniendo la señal de imagen Doppler tisular de las aurículas para evaluar la actividad mecánica, con la señal del electrocardiograma de superficie, para evaluar la actividad eléctrica.
Las dos señales se registran de manera no invasiva durante un estudio de ecocardiografía transtorácica, una sencilla prueba que evalúa la forma y función del corazón y parte de sus estructuras internas.
Distingue la velocidad de progresión
La clasificación de los pacientes con fibrilación auricular se basa en esencia en criterios que atañen al tiempo que el paciente ha estado con la arritmia. Sin embargo, explica David Filgueiras, “esta clasificación temporal no permite determinar el grado de remodelado subyacente de un paciente en concreto, lo cual tiene especial importancia en los primeros meses de evolución de la fibrilación auricular cuando el grado de avance de los procesos patológicos subyacentes puede seguir distintas velocidades de progresión”.
Para Filgueiras, “la relevancia de este nuevo abordaje diagnóstico se pone de manifiesto en su capacidad para hacer una evaluación personalizada del grado de avance del remodelado auricular en un paciente en concreto, más allá de la clasificación clínica basada en un criterio temporal”.
Las estatinas reducen el riesgo de ACV en pacientes con fibrilación auricular
La irregularidad de los ciclos menstruales aumenta el riesgo de fibrilación auricular
El cribado de la fibrilación auricular en población anciana podría reducir los ictus Read more