oct
24
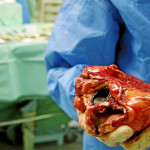 Lawrence Faucette se convirtió en la segunda persona en recibir un corazón trasplantado de un cerdo y, un mes después, no muestra señales de que su cuerpo rechace el órgano.
Lawrence Faucette se convirtió en la segunda persona en recibir un corazón trasplantado de un cerdo y, un mes después, no muestra señales de que su cuerpo rechace el órgano.
Ha pasado un mes desde que un hombre de Maryland se convirtió en la segunda persona en recibir un corazón trasplantado de un cerdo, y un video del hospital difundido el viernes lo muestra trabajando duro para reponerse.
Lawrence Faucette estaba a punto de morir por insuficiencia cardiaca y no era elegible para un trasplante de corazón tradicional debido a otras complicaciones de salud cuando los médicos de la Facultad de Medicina de la Universidad de Maryland le ofrecieron esa cirugía altamente experimental.
En las primeras imágenes de Faucette desde el trasplante del 20 de septiembre, un video del hospital muestra al fisioterapeuta Chris Wells instándole a sonreír mientras pedalea para recuperar fuerzas.
“Va a estar difícil, pero triunfaré», contesta Faucette, de 58 años, resoplando pero esbozando una sonrisa.
El equipo de Maryland realizó el año pasado el primer trasplante mundial de un corazón de un cerdo genéticamente modificado a otro hombre moribundo.
David Bennett sobrevivió solamente dos meses antes de que ese corazón dejara de funcionar por razones que no están completamente claras, aunque más tarde se encontraron evidencias de un virus porcino en el interior del órgano.
Lo aprendido en aquel primer experimento produjo varios cambios antes de este segundo intento, entre ellos la mejora de las pruebas de detección de virus.
Los intentos de trasplante de órganos de animales a humanos —los llamados xenotrasplantes— han fracasado durante décadas, ya que el sistema inmunitario de las personas destruía de inmediato el tejido extraño. Ahora los científicos vuelven a intentarlo con cerdos modificados genéticamente para que sus órganos sean más parecidos a los humanos.
En el video del hospital difundido el viernes, los médicos de Faucette dijeron que el corazón de cerdo no ha presentado síntomas de rechazo.
“Su corazón está haciendo todo autónomamente”, dijo el doctor Muhammad Mohiuddin, jefe de xenotrasplantes cardiacos del equipo de Maryland.
Una vocera del hospital dijo que Faucette, de Frederick, Maryland, ha podido levantarse y que los fisioterapeutas lo están ayudando a ganar las fuerzas necesarias para intentar caminar.
Muchos científicos esperan que algún día los xenotrasplantes puedan compensar la enorme carencia de donaciones de órganos humanos. Más de 100 mil personas están en la lista de trasplantes de Estados Unidos, la mayoría a la espera de un trasplante de riñón, y miles morirán esperando.
Un puñado de equipos científicos han probado riñones y corazones de cerdos en monos y en cuerpos humanos donados, esperando aprender lo suficiente para que la Administración de Alimentos y Medicamentos de Estados Unidos les permita realizar estudios formales de xenotrasplantes.
24 octubre 2023| Fuente: Proceso| Tomado de Noticias Medicina | Ciencia -Tecnología
oct
13
 Los investigadores realizaron 69 modificaciones genéticas para lograr evitar el rechazo hiperagudo, la reacción habitual ante un trasplante entre especies diferentes.
Los investigadores realizaron 69 modificaciones genéticas para lograr evitar el rechazo hiperagudo, la reacción habitual ante un trasplante entre especies diferentes.
Obtener órganos de ‘repuesto’, desarrollados en animales y disponibles para el trasplante en humanos, es un objetivo que persiguen diferentes grupos de investigación en todo el mundo.
Aunque en 2022 se llevaron a cabo varios xenotrasplantes experimentales, como la implantación de un corazón de cerdo modificado genéticamente a un paciente de Baltimore que sufría una grave enfermedad cardiaca; este tipo de abordaje todavía está lejos de llegar a la clínica. Antes, se deben solventar desafíos biotecnológicos importantes que plantea el ‘salto’ entre especies, como el rechazo hiperagudo tras el injerto o el riesgo de zoonosis.
Una investigación liderada por científicos de la Universidad de Harvard y la compañía eGenesis allana ese camino al haber conseguido implantar riñones de cerdo editados genéticamente en macacos y lograr unas cifras de supervivencia reseñables. Uno de los ejemplares trasplantados vivió más de dos años con el injerto de riñón. Los detalles de la investigación se publican en la revista Nature.
Para minimizar el riesgo de rechazo y la posibilidad de transmisión de virus porcinos con el trasplante, los investigadores realizaron 69 modificaciones genéticas en el animal donante, un cerdo de Yucatán.
Estas modificaciones pueden agruparse en tres bloques: en primer lugar, eliminaron tres antígenos glicanos, ‘marcadores’ presentes en la superficie de las células que inducen un rechazo inmediato. Además, introdujeron cambios para que las células animales expresaran siete genes humanos con el objetivo de mejorar la tolerancia y neutralizar otros fenómenos asociados al rechazo hiperagudo. Y, por último, inactivaron todas las copias de la genética relacionada con retrovirus porcinos.
En combinación con medicación inmunosupresora, este cóctel de ingeniería genética proporcionó una supervivencia de hasta 758 días a uno de los macacos trasplantados.
CLAVES DEL XENOTRASPLANTE
Una de las principales claves para conseguir esa prolongada supervivencia fue la manipulación para añadir los genes humanizados, implicados en varias vías relacionadas con el rechazo, como la inflamación, la inmunidad innata o la coagulación, tal y como explicaron los investigadores en una rueda de prensa.
Los estudios in vitro, señalan los científicos, mostraron que las células endoteliales renales de los animales con estas ediciones genéticas eran capaces de modular la inflamación de una forma «indistinguible» de las células endoteliales humanas. «Nuestros resultados nos colocan un paso adelante para alcanzar la compatibilidad humana», subrayó Michael Curtis, responsable de eGenesis en el encuentro con la prensa.
Este diseño y desarrollo se trata de una «prueba de concepto» que «apoya el avance hacia el desarrollo clínico» del principal candidato que la compañía eGenesis está diseñando para el trasplante de riñón, denominado EGEN-2784, ha señalado la compañía en un comunicado.
Para Beatriz Domínguez-Gil, directora de la Organización Nacional de Trasplantes (ONT), este diseño «se trata de un modelo que proporciona resultados muy prometedores».
Domínguez-Gil destaca el diseño de modificaciones genéticas que ha permitido alcanzar «una supervivencia prolongada en primates no humanos».
Pero, además, hace hincapié en el hecho de que el desarrollo proporciona «un modelo experimental que nos va a permitir avanzar en el ámbito del xenotrasplante de una forma mucho más segura».
Este diseño permite dar un paso importante «a la hora de demostrar que un abordaje es seguro y eficaz antes de dar el salto a la realización de ensayos clínicos».
Desde esas dos perspectivas, «es un estudio muy novedoso y de mucha relevancia», subraya Domínguez-Gil, que también apunta que la utilización de este tipo de primates no humanos como receptores en los experimentos puede facilitar la traslación posterior de los resultados a la clínica. «Es un modelo probablemente más trasladable a la realidad del humano que los que se han utilizado previamente», destaca.
UN LARGO CAMINO POR RECORRER
De cualquier manera, la directora de la ONT recuerda que «todavía quedan muchísimos pasos en este en ese camino de llevar el xenotrasplante a la clínica».
Queda mucho trabajo por realizar en el ámbito preclínico, subraya Domínguez-Gil. En este sentido, los propios investigadores reconocen en la revista científica que las modificaciones genéticas planteadas deben afinarse para conseguir resultados clínicos.
Pero, además, también hay que abordar las cuestiones éticas que plantea este tipo de procedimientos. «Entre otras cosas, se tiene que decidir cuál es el paciente al que se le va a ofrecer esta opción frente a la alternativa; es decir, qué criterios tiene que cumplir un paciente para entrar en un ensayo clínico de estas características cuando tenemos ya un tipo de trasplante entre humanos muy consolidado, que es una realidad clínica ya habitual y que ofrece extraordinarios resultados», señala.
También hay que abordar cuestiones relacionadas con la protección de los animales, así como la planificación de cómo se va a lograr que estos tratamientos «extraordinariamente costosos» puedan llegar a los pacientes de una forma equitativa, plantea la directora de la ONT.
«Hay muchas cuestiones que avanzar y que tener en cuenta, pero yo creo que en los próximos 10 años sí vamos a ver un salto importante a la clínica de esta opción terapéutica», concluye Domínguez-Gil.
Referencia
Anand RP, Layer JV, Heja D, Hirose T, Lassiter G, Firl D, et al. Design and testing of a humanized porcine donor for xenotransplantation. Nature[Internet]. 2023[citado 12 oct 2023]; 622, 393–401. https://doi.org/10.1038/s41586-023-06594-4
13 octubre 2023│Fuente: El Mundo│ Tomado de Salud
sep
16
 Una nueva investigación en monos sugiere que AT-1501 podría reducir o incluso eliminar la necesidad de medicamentos contra el rechazo de por vida. Ahora se está probando en ensayos en humanos.
Una nueva investigación en monos sugiere que AT-1501 podría reducir o incluso eliminar la necesidad de medicamentos contra el rechazo de por vida. Ahora se está probando en ensayos en humanos.
Un anticuerpo fabricado en laboratorio podría algún día hacer que los trasplantes de órganos sean menos difíciles, sugiere una investigación reciente. En experimentos con primates no humanos, el anticuerpo parecía ser seguro y eficaz para prevenir el rechazo de riñones y células pancreáticas trasplantadas. Los científicos esperan que este tratamiento pueda reducir o incluso eliminar la necesidad de medicamentos contra el rechazo de por vida con ciertos tipos de trasplantes.
El anticuerpo se nombra tegoprubart, también anteriormente conocido como AT-1501. Es un fármaco experimental que fue desarrollado inicialmente como un tratamiento potencial para la esclerosis lateral amiotrófica, o ALS. Fue creada por investigadores del ALS Therapy Development Institute (ALS TDI), una biotecnología sin fines de lucro, y ahora se está desarrollando a través de una asociación con la empresa Eledon Pharmaceuticals, Inc.
Si bien el tegoprubart todavía se está probando en ensayos en humanos en etapa avanzada para la ELA (con resultados prometedores Hasta ahora), los científicos también han comenzado a explorar si puede ayudar también a los pacientes trasplantados. El fármaco se dirige a una molécula producida por algunas células T, suprimiendo efectivamente un tipo específico de respuesta inmune que se observa comúnmente en la ELA. Esta misma respuesta inmune también parece desempeñar un papel papel en cómo el cuerpo rechaza los órganos donados.
Esta nueva investigación fue publicado A finales del mes pasado en la revista Science Translational Medicine. Científicos de la Universidad de Miami y la Universidad de Duke probaron AT-1501 en monos que recibieron dos tipos diferentes de trasplantes: trasplantes de riñón y trasplantes de células de los islotes. Las células de los islotes provienen del páncreas y producen insulina. Los trasplantes son un procedimiento experimental que se está desarrollando como tratamiento para la diabetes tipo 1 (las personas con esta afección no pueden crear su propia insulina debido a la destrucción de sus células de los islotes).
En ambos escenarios, descubrieron los investigadores, AT-1501 pareció mejorar la seguridad y eficacia de estos trasplantes. El medicamento pudo prevenir el rechazo agudo de riñones trasplantados por sólo, sin la necesidad de más medicamentos inmunosupresores. No sucedió lo mismo para los islotes Trasplantes de células, pero el fármaco pareció mejorar la supervivencia de estas células cuando se toma en combinación con la terapia antirrechazo estándar, y con menos efectos secundarios de lo habitual, como infecciones.
Otro hallazgo clave fue la falta de problemas de coagulación observados después del tratamiento. Ese es un efecto secundario que se observó con un anticuerpo experimental más antiguo: uno eso condujo a problemas de seguridad inesperados y posiblemente incluso a algunas muertes en los primeros ensayos en humanos. Las consecuencias posteriores han retrasado el desarrollo clínico de estos anticuerpos como tratamiento para trasplantes durante décadas, pero parece que los científicos finalmente podrían haber encontrado una versión verdaderamente segura de esta clase de drogas.
“Estos datos respaldan al AT-1501 como un agente seguro y eficaz para promover la supervivencia y el funcionamiento de los trasplantes de islotes y de riñón y nos permiten avanzar hacia los ensayos clínicos de inmediato”, afirmó el autor del estudio, Allan Kirk, presidente del Departamento de Cirugía de Duke, en un declaración de la universidad. “Este enfoque menos tóxico se ha seguido durante más de 20 años, y creo que finalmente estamos en un cambio punto. Esto podría ser un gran avance para las personas que necesitan trasplantes de órganos”.
Eledon Pharmaceuticals ya ha comenzado a realizar pequeños ensayos en humanos de tegoprubart para pacientes trasplantados. A principios de abril, reportado los resultados iniciales de su estudio de Fase Ib, que no encontró rechazo agudo ni problemas de seguridad relacionados en un grupo de 12 pacientes tratados trasplantes de riñón. Además de la ELA y el trasplante de órganos, el medicamento también se está estudiando como tratamiento para enfermedad de berger, una condición autoinmune que daña los riñones.
Referencia
Anwar IJ, Berman DM, DeLaura I, Gao Q, Willman MA, Miller A, et al. The anti-CD40L monoclonal antibody AT-1501 promotes islet and kidney allograft survival and function in nonhuman primates. Sci Transl Med. 2023;15(11): eadf6376. doi: 10.1126/scitranslmed.adf6376. https://pubmed.ncbi.nlm.nih.gov/37647390/
Fuente:( GIZMODO) Tomado- Ciencia © 2023 G/O Media
sep
15
 Por primera vez, los investigadores han demostrado que es posible reparar el tejido pulmonar dañado en pacientes con enfermedad pulmonar obstructiva crónica (EPOC) utilizando las propias células pulmonares de los pacientes.
Por primera vez, los investigadores han demostrado que es posible reparar el tejido pulmonar dañado en pacientes con enfermedad pulmonar obstructiva crónica (EPOC) utilizando las propias células pulmonares de los pacientes.
En el Congreso Internacional de la Sociedad Respiratoria Europea, celebrado en Milán (Italia), han anunciado que 17 pacientes que participaron en un ensayo clínico de fase I pudieron respirar mejor, caminar más y tener una mejor calidad de vida tras recibir el tratamiento experimental.
La EPOC mata cada año a unos tres millones de personas en todo el mundo. Se trata de una enfermedad respiratoria grave que provoca daños progresivos en el tejido pulmonar. El tejido afectado no puede repararse con los tratamientos actuales, sólo aliviarse con medicamentos que ensanchan las vías respiratorias para mejorar el flujo de aire, conocidos como broncodilatadores.
Para encontrar nuevos tratamientos de la EPOC, los investigadores han estado estudiando las células madre, capaces de diferenciarse en cualquier célula del organismo, y las células progenitoras, descendientes de las células madre y que sólo pueden diferenciarse en células pertenecientes al mismo tejido u órgano y que el organismo utiliza normalmente para reparar y sustituir el tejido dañado. Sin embargo, hasta la fecha los resultados han sido contradictorios, sobre todo en el caso de las células madre.
El profesor Wei Zuo, de la Facultad de Medicina de la Universidad Tongji de Shanghai (China) y científico jefe de Regend Therapeutics Ltd en China, y sus colegas han estado investigando si un tipo de células denominadas células progenitoras pulmonares P63+ podrían regenerar el tejido pulmonar dañado por la EPOC.
«La medicina regenerativa basada en células madre y progenitoras puede ser la mayor esperanza, si no la única, para curar la EPOC –ha explicado en el congreso–. Las células progenitoras P63+ son conocidas por su capacidad para regenerar los tejidos de las vías respiratorias, y anteriormente nosotros y otros científicos hemos demostrado en experimentos con animales que pueden reparar el tejido epitelial dañado de los alvéolos, los diminutos sacos de aire de los pulmones que desempeñan un papel crucial en el intercambio de gases entre el aire respirado y el suministro de sangre a los pulmones».
En este primer ensayo clínico de fase I, los investigadores se propusieron investigar la eficacia y seguridad de tomar células progenitoras P63+ de los pulmones de 20 pacientes con EPOC, utilizarlas para cultivar millones más en el laboratorio, antes de trasplantarlas de nuevo a los pulmones de los pacientes.
«En nuestro ensayo, el 35 % de los pacientes padecían EPOC grave y el 53 % EPOC extremadamente grave. Normalmente, muchos pacientes con EPOC tan grave mueren con bastante rapidez si su enfermedad avanza –señala–. Utilizamos un catéter diminuto que contiene un cepillo para recoger las células progenitoras de las propias vías respiratorias de los pacientes. Clonamos las células para crear hasta mil millones más y luego las trasplantamos a los pulmones de los pacientes por broncoscopia para reparar el tejido pulmonar dañado».
De los 20 pacientes, 17 recibieron este tratamiento y tres no lo recibieron y constituyeron el grupo de control. Se les evaluó a las 24 semanas del tratamiento para valorar su tolerancia y eficacia.
Todos los pacientes toleraron bien el tratamiento celular. Al cabo de 12 semanas, la mediana (media) de la capacidad de difusión pulmonar (DLCO), que evalúa la capacidad de intercambio de aire entre los pulmones y el torrente sanguíneo, pasó del 30% antes del tratamiento al 39,7%, y siguió aumentando hasta el 40,3 % a las 24 semanas en los pacientes tratados.
La mediana de la distancia recorrida en una prueba de caminata de seis minutos (6MWD) aumentó de 410 metros antes del tratamiento a 447 metros a las 24 semanas. La puntuación media en una prueba de calidad de vida (Cuestionario Respiratorio de St. George o SGRQ) se redujo en siete puntos, lo que indica una mejoría. En dos pacientes con enfisema leve, un tipo de daño pulmonar que normalmente es permanente y progresivo, el tratamiento reparó el daño pulmonar.
«Descubrimos que el trasplante de células progenitoras P63+ no sólo mejoraba la función pulmonar de los pacientes con EPOC, sino que también aliviaba sus síntomas, como la falta de aire, la pérdida de capacidad para hacer ejercicio y la tos persistente –subraya el doctor Zuo–. Esto significa que los pacientes podían llevar una vida mejor y, por lo general, con mayor esperanza de vida».
«Si el enfisema progresa, aumenta el riesgo de muerte –recuerda–. En este ensayo, descubrimos que el trasplante de células progenitoras P63+ podía reparar el enfisema leve, haciendo desaparecer el daño pulmonar. Sin embargo, aún no podemos reparar el enfisema grave».
Los investigadores están planeando un ensayo de fase II del tratamiento, que evaluará su eficacia en un grupo mayor de pacientes. El ensayo ha sido aprobado por la Administración Nacional de Productos Médicos (NMPA) de China, el equivalente chino de la Administración de Alimentos y Medicamentos (FDA) estadounidense. Esto significa que el tratamiento aún no está a disposición general de los pacientes con EPOC y sus médicos.
«Sin embargo, con la participación de más médicos y pacientes en nuestro ensayo clínico, podremos desarrollar el tratamiento más rápidamente para que pueda beneficiar antes a los pacientes», asegura Zuo.
«También se está probando una estrategia terapéutica similar en pacientes con enfermedades fibróticas pulmonares letales, incluida la fibrosis pulmonar idiopática –añade–. Vamos a probar la eficacia del tratamiento en grupos más amplios de personas con más enfermedades pulmonares. Esperamos desarrollar el tratamiento para uso clínico en unos dos o tres años».
El profesor Omar Usmani, del Imperial College de Londres (Reino Unido), jefe del grupo de enfermedades de las vías respiratorias, asma, EPOC y tos crónica de la Sociedad Respiratoria Europea. asegura que los resultados de este ensayo clínico de fase I son alentadores.
«La EPOC necesita desesperadamente tratamientos nuevos y más eficaces, por lo que si estos resultados pueden confirmarse en ensayos clínicos posteriores será muy emocionante –reconoce–, y también es muy alentador que dos pacientes con enfisema hayan respondido tan bien».
«Una limitación de este estudio es que la captación de las células progenitoras cuando se trasplantaron a los pacientes no está controlada –precisa–. Por tanto, no sabemos si los pulmones de algunos pacientes respondieron mejor al trasplante que los de otros. Esperamos que esta información pueda ponerse de manifiesto en futuros estudios».
Referencia
Wang Y, Meng Z, Liu M, Zhou Y, Chen D, Zhao Y, et al. Autologous transplantation of P63+ lung progenitor cells for chronic obstructive pulmonary disease therapy. Abstract no: OA4297
https://k4.ersnet.org/prod/v2/Front/Program/Session?e=379&session=16493
13/09/2023
Fuente: (IMMedico) Tomado- Atención Primaria Neumología © 2023 Copyright: Publimas Digital
sep
13
 Mediante un implante ultrafino se puede hacer un continuo seguimiento y llegar a detectar irregularidades de temperatura asociadas con la inflamación y otras respuestas corporales que surgen con el rechazo del trasplante.
Mediante un implante ultrafino se puede hacer un continuo seguimiento y llegar a detectar irregularidades de temperatura asociadas con la inflamación y otras respuestas corporales que surgen con el rechazo del trasplante.
Para personas que viven con un riñón trasplantado, monitorear la salud de su órgano supone un viaje continuo. La forma más sencilla de controlar la salud de los riñones es midiendo ciertos marcadores en la sangre. Al realizar un seguimiento de los niveles de creatinina y nitrógeno ureico en sangre del paciente, los médicos pueden obtener información sobre la función renal. Pero los niveles de creatinina y nitrógeno ureico en sangre pueden fluctuar por razones no relacionadas con el rechazo de órganos, por lo que el seguimiento de estos biomarcadores no es sensible ni específico. Ello conduce, en ocasiones, a falsos negativos o positivos.
Al respecto, investigadores de la Universidad Northwestern (EEUU) han desarrollado el primer dispositivo electrónico para monitorear continuamente la salud de los órganos trasplantados en tiempo real, cuyos resultados se han publicado en ´Science´.
Ubicado directamente sobre un riñón trasplantado, el implante suave y ultrafino puede detectar irregularidades de temperatura asociadas con la inflamación y otras respuestas corporales que surgen con el rechazo del trasplante. Seguidamente, alerta al paciente o al médico transmitiendo datos de forma inalámbrica a un teléfono inteligente o tableta cercana.
Los responsables del dispositivo lo probaron en un modelo animal pequeño con riñones trasplantados y descubrieron que el dispositivo detectaba señales de advertencia de rechazo hasta tres semanas antes que los métodos de seguimiento actuales. Este tiempo adicional podría permitir a los médicos intervenir antes, mejorar los resultados y el bienestar de los pacientes, además de aumentar las probabilidades de preservar los órganos donados, que son cada vez más valiosos debido a la creciente demanda en medio de una crisis de escasez de órganos.
«El seguimiento en tiempo real de la salud del órgano trasplantado del paciente es un paso fundamental hacia la dosificación y la medicina personalizadas», afirmó John A. Rogers, pionero de la bioelectrónica que dirigió el desarrollo del dispositivo.
Características del sensor
El nuevo dispositivo no sólo detecta signos de rechazo antes que otros métodos, sino que también ofrece un seguimiento continuo en tiempo real. Inmediatamente después de las cirugías de trasplante, es posible que los pacientes se realicen análisis de sangre más de una vez por semana. Pero, con el tiempo, los análisis de sangre se vuelven menos frecuentes.
Con sólo 0,3 centímetros de ancho, 0,7 centímetros de largo y 220 micrones de grosor, su medida equivale, aproximadamente, al ancho de un cabello. Para fijarlo al riñón, Rogers y su equipo aprovecharon la biología natural del órgano. Todo el riñón está encapsulado por una capa fibrosa, llamada cápsula renal, que protege al órgano del daño. El equipo diseñó el sensor para que encaje justo debajo de la capa de la cápsula, donde descansa cómodamente contra el riñón.
«La cápsula mantiene el dispositivo en buen contacto térmico con el riñón subyacente», indicó Rogers. «Los cuerpos se mueven, por lo que hay mucho movimiento con el que lidiar. Incluso el propio riñón se mueve. Y es tejido blando sin buenos puntos de anclaje para suturas. Fueron desafíos de ingeniería enormes, pero este dispositivo es una interfaz suave y perfecta que evita el riesgo de dañar el órgano».
El dispositivo contiene, asimismo, un termómetro altamente sensible, que puede detectar variaciones de temperatura increíblemente leves (0,004 grados Celsius) en el riñón, y sólo en el riñón. (El sensor también mide el flujo sanguíneo, aunque los investigadores encontraron que la temperatura era un mejor indicador de rechazo).
Tras el éxito del ensayo con animales pequeños, los investigadores ahora están probando el sistema en un modelo animal más grande.
Referencia
Madhvapathy SR, Jing Wang J, Wang H, Patel M , Chang A , Zheng X , et al. Implantable bioelectronic systems for early detection of kidney transplant rejection. Science. 2023; 381,1105-1112(2023).DOI:10.1126/science.adh7726
https://www.science.org/doi/10.1126/science.adh7726
08/09/2023
Fuente: (IMMedico) Tomado- Hepatología © 2023 Copyright: Publimas Digital
abr
25
La bacteria Clostridioides difficile es un patógeno oportunista que, sobre todo en individuos vulnerables, aprovecha cualquier alteración en la microbiota intestinal para hacerse fuerte y proliferar. La infección por este microbio puede provocar inflamación y un tipo grave de diarrea difícil de combatir que es capaz de ocasionar la muerte del paciente.
Existen diferentes estrategias para combatir esta infección, aunque la más efectiva podría ser el trasplante de heces, a juzgar por una revisión de estudios que publica esta semana Cochrane Review.
Según este análisis, que repasó los datos de seis ensayos clínicos en los que participaron 320 adultos, este abordaje que ya es una realidad en los hospitales españoles es más efectivo que el tratamiento con antibióticos para el control de C.difficile.
En concreto, el trabajo puso de manifiesto que el 77% de los pacientes que recibieron un trasplante de microbiota intestinal no experimentó ninguna reinfección en un periodo de ocho semanas, un porcentaje que se redujo al 40% en el grupo que solo recibió antibióticos.
Una de las principales causas de infección por C.difficile es la disbiosis intestinal, un trastorno que se produce cuando las bacterias ‘buenas’ que habitualmente colonizan nuestro intestino pierden presencia y poder. Esta pérdida puede producirse, por ejemplo, por el consumo de antibióticos.
La bacteria aprovecha esa circunstancia para colonizar el intestino y empezar a destruirlo, lo que provoca una diarrea que puede ir acompañada de dolor tipo cólico, fiebre, vómitos, deshidratación y puede llegar a provocar la muerte. Las personas más afectadas por este problema son aquellas de edad avanzada, que se encuentran ingresadas en un hospital y con varios problemas de salud, aunque puede darse también en colectivos no vulnerables.
El tratamiento estándar de la infección incluye la prescripción de antibióticos, si bien esta indicación en ocasiones puede exacerbar la disbiosis, contribuyendo a crear un círculo vicioso.
¿Qué es el trasplante fecal?
El trasplante fecal ha ido ganando terreno como alternativa para reestablecer una microbiota saludable y combatir la acción de la bacteria patógena. El objetivo del trasplante es utilizar la microbiota saludable de un donante para recolonizar el intestino del paciente afectado y restablecer el balance entre los microorganismos que viven habitualmente en el intestino. El procedimiento puede realizarse por diferentes vías: mediante cápsulas preparadas que se toman por vía oral, a través de un enema o con infusión de preparaciones líquidas también por vía rectal, entre otras.
Además de una mayor efectividad para controlar la infección, la revisión de estudios también mostró la existencia de menos efectos secundarios en el trasplante fecal en comparación con la terapia estándar con antibióticos.
Una segunda revisión publicada en Cochrane esta semana también ha analizado la utilidad del trasplante de heces frente a otros trastornos: las enfermedades inflamatorias intestinales, entre las que figuran problemas como la colitis ulcerosa o la enfermedad de Crohn. Los datos de este trabajo también mostraron resultados prometedores frente a la colitis, si bien el trabajo señala que las conclusiones no son lo suficientemente robustas. En el caso de la enfermedad de Crohn es necesario tener más datos antes de saber si la estrategia puede ser efectiva.
Abril 25/2023 (Diario Médico) - Tomado de Aparato Digestivo – Publicación Copyright Junio 2018 Unidad Editorial Revistas, S.L.U.

