dic
24
 La gripe se propaga hoy por Europa al menos cuatro semanas antes de lo habitual con una nueva cepa, la A(H3N2) subclade K, y ejerce una significativa presión sobre los sistemas de salud.
La gripe se propaga hoy por Europa al menos cuatro semanas antes de lo habitual con una nueva cepa, la A(H3N2) subclade K, y ejerce una significativa presión sobre los sistemas de salud.
Según informó la Organización Mundial de la Salud (OMS), 27 de los 38 países que han notificado datos en la Región Europea registran actualmente una actividad de gripe alta o muy alta.
En seis países (Irlanda, Kirguistán, Montenegro, Serbia, Eslovenia y el Reino Unido), más de la mitad de los pacientes sometidos a pruebas de síndrome gripal dieron positivo.
La gripe llega cada invierno, pero este año es un poco diferente, afirmó el doctor Hans Henri P. Kluge, director regional de la OMS para Europa.
“Una nueva cepa, la A(H3N2) subclado K, está impulsando las infecciones, aunque no hay evidencia de que cause una enfermedad más grave. Esta nueva variante de la gripe estacional representa actualmente hasta el 90 % de todos los casos confirmados de gripe”, detalló.
Añadió que esto demuestra cómo incluso una pequeña variación genética en el virus de la gripe puede ejercer una enorme presión sobre los sistemas de salud, ya que las personas no han desarrollado inmunidad contra él.
Los expertos insisten en que vacunarse es la mejor defensa, especialmente para los grupos prioritarios de alto riesgo y el personal sanitario, quienes también deben seguir las medidas de prevención de infecciones y usar mascarilla cuando sea necesario.
Advierten que los casos seguirán aumentando hasta el pico de la temporada de gripe, probablemente a finales de diciembre o principios de enero.
19 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
23
 Con el verano miles de montevideanos se vuelcan a las playas de la ciudad frente al Río de la Plata, cuyos niveles de contaminación han mostrado incrementos que la Intendencia hoy pretende atajar.
Con el verano miles de montevideanos se vuelcan a las playas de la ciudad frente al Río de la Plata, cuyos niveles de contaminación han mostrado incrementos que la Intendencia hoy pretende atajar.
Para ello la Intendencia de Montevideo (IM) anunció el fortalecimiento integral de la gestión de la calidad del agua en las playas de la capital, en respuesta a los desafíos ambientales y sanitarios que plantea el uso recreativo de estos espacios públicos.
El programa comprende un conjunto de acciones que combinan monitoreo técnico, inversión en infraestructura sanitaria y de drenaje, limpieza costera y una comunicación más clara y accesible para la ciudadanía.
Incorpora nuevos parámetros microbiológicos como referencia principal, entre ellos el indicador de enterococos, considerado por organismos internacionales como el más adecuado para evaluar la seguridad sanitaria de las playas.
Montevideo es la única intendencia del país que analiza este parámetro de manera sistemática, y trabaja en coordinación con el Ministerio de Ambiente para validar técnicas analíticas, protocolos y estudios interlaboratorio que validen la fiabilidad de los datos.
La comuna desarrolla un sistema de monitoreo automático del parámetro enterococos, previsto para entrar en operación entre 2026 y 2027, que permitirá obtener resultados en plazos mucho más cortos de hasta 12 horas.
Además, duplicará la capacidad de respuesta frente a variaciones de la calidad del agua, para lo cual toma experiencias internacionales como las de Barcelona y Berlín.
El plan de acción oficial también contempla múltiples intervenciones sobre el sistema de saneamiento y drenaje urbano, directamente vinculado a la condición del agua en las playas.
19 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
23
 Chile, Perú y Bolivia, además de México y Colombia, ya detectaron este mes sus primeros casos de gripe A(H3N2) subclado K, según confirmaron sus respectivas autoridades sanitarias.
Chile, Perú y Bolivia, además de México y Colombia, ya detectaron este mes sus primeros casos de gripe A(H3N2) subclado K, según confirmaron sus respectivas autoridades sanitarias.
Tras la declaración de esta variante gripal en Chile, y teniendo en cuenta su cercanía geográfica, ya la Argentina monitorea posible circulación en territorio nacional e intensifica su vigilancia epidemiológica, de acuerdo con medios locales.
Según el medio Clarín, el Instituto Malbrán realiza análisis genómicos de virus y bacterias para saber si está en curso algún tipo de operativo especial para identificar lo antes posible al virus cuando se haga presente en el país.
La variante ha sido detectada en casi 35 países de todo el mundo y destaca por sus diferencias con respecto a otras cepas.
De acuerdo con expertos, es posible que el virus se propague más que en años anteriores y cause más contagios porque el subclado K puede ser más hábil para evitar la inmunidad de las vacunas y las infecciones anteriores.
Por estos días, ante el aumento global del subclado K de influenza A(H3N2), la Organización Panamericana de la Salud (OPS) llamó a reforzar la vacunación en las Américas.
Reiteró la importancia de la vacunación contra la influenza estacional para adultos mayores, personas con enfermedades crónicas, mujeres embarazadas y otros grupos con mayor riesgo de complicaciones
Instó a los Estados de la región a mantener y fortalecer la vigilancia epidemiológica, virológica y genómica, y a garantizar una alta cobertura de vacunación, además de tratar oportunamente a los casos.
Asimismo, OPS exhortó a reforzar la preparación de los servicios de salud ante la posibilidad de una actividad temprana o más intensa durante la temporada 2025-2026.
19 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
23
 La Organización de las Naciones Unidas para la Alimentación y la Agricultura (FAO) celebró hoy la aprobación, por las Naciones Unidas, del 16 de noviembre como Día Internacional de la Dieta Mediterránea.
La Organización de las Naciones Unidas para la Alimentación y la Agricultura (FAO) celebró hoy la aprobación, por las Naciones Unidas, del 16 de noviembre como Día Internacional de la Dieta Mediterránea.
En un comunicado publicado hoy por la oficina de prensa de esa institución mundial se señala que se trata de una “iniciativa positiva para fomentar la concientización y valoración de la importancia de las dietas saludables, la sostenibilidad y las tradiciones territoriales, para lograr la seguridad alimentaria y una mejor nutrición”.
El establecimiento del Día Internacional de la Dieta Mediterránea fue considerado por la Asamblea General de Naciones Unidas, tras la aprobación de una propuesta presentada por Italia durante el XLIV período de sesiones de la Conferencia de la FAO, celebrada este año.
El gobierno italiano impulsó esa resolución, dirigida a contribuir con los Objetivos de Desarrollo Sostenible (ODS), en nombre de un numeroso grupo de países mediterráneos, también patrocinadores del proyecto, entre ellos Armenia, Croacia, Chipre, España, Francia, Grecia, Líbano, Malta, Montenegro, Marruecos, Portugal, San Marino y Túnez.
La FAO considera que “este reconocimiento representa una oportunidad para destacar cómo las dietas territoriales, arraigadas en la historia, las economías locales y los recursos y limitaciones climáticas y ambientales a largo plazo, pueden ofrecer beneficios para la salud humana y la sostenibilidad”, enfatiza el texto.
La dieta mediterránea, fue considerada desde el 16 de noviembre de 2016, por la Organización de las Naciones Unidas para la Educación, la Ciencia y la Cultura (Unesco), como Patrimonio Inmaterial de la Humanidad, dada su importancia cultural, nutricional y social.
En la misma se aprecian hábitos alimentarios saludables arraigados en las tradiciones locales, e incluye el consumo de frutas y verduras frescas, los cereales integrales, los frutos secos, las legumbres y el aceite de oliva, así como, de manera moderada, a los mariscos, lácteos, carnes y huevos, mientras se limita la ingestión de dulces.
Dicha dieta “se sustenta en una sociología holística en la que la hospitalidad, el diálogo intercultural y los estilos de vida se guían por el respeto a la diversidad”, agrega la fuente.
19 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
23
 Como un hito de la medicina moderna es catalogado hoy el nacimiento en Vietnam del primer “bebé US-HIFU”, hijo de una paciente diagnosticada anteriormente con múltiples fibromas, incluyendo grandes tumores en las paredes izquierda y posterior del útero.
Como un hito de la medicina moderna es catalogado hoy el nacimiento en Vietnam del primer “bebé US-HIFU”, hijo de una paciente diagnosticada anteriormente con múltiples fibromas, incluyendo grandes tumores en las paredes izquierda y posterior del útero.
Esta técnica no invasiva, además de proporcionar un tratamiento eficaz, abre oportunidades de maternidad para muchas mujeres que antes enfrentaban el riesgo de infertilidad, destacó el periódico electrónico gubernamental al ofrecer la información.
Refiriéndose al caso mencionado, detalló que la “señora T” sufrió un aborto espontáneo anterior como consecuencia de los múltiples fibromas uterinos detectados, por lo que a finales de 2024 se sometió a un tratamiento de ultrasonido-HIFU.
El procedimiento, añadió, fue completamente no quirúrgico y sin sangrado, y apenas unas horas después de la intervención la paciente pudo caminar, retomar sus actividades normales y regresar rápidamente a su vida diaria.
“Sorprendentemente, tan solo tres meses después del tratamiento, la mujer concibió de forma natural sin necesidad de técnicas de reproducción asistida”, señaló la publicación y puntualizó que durante todo el embarazo el feto se desarrolló de forma constante y los miomas continuaron reduciéndose con el tiempo.
El bebé nació sano el 26 de noviembre de 2025 y a las 38 semanas de gestación, con un peso de 3,4 kilogramos, en un parto que se considera especial, lo cual demuestra claramente la doble eficacia de la tecnología US-HIFU: tratar con éxito afecciones ginecológicas y preservar la fertilidad de la mujer.
En Vietnam el ultrasonido focalizado de alta intensidad (HIFU, por sus siglas en inglés) comenzó a utilizarse a finales de 2024 en el Hospital de Obstetricia y Ginecología de Thien An.
De entonces a esta parte fueron tratados más de un centenar de casos, incluidos 55 de fibromas uterinos, 41 de adenomiosis, dos de endometriosis abdominal y uno de fibromas mamarios y de cáncer de hígado.
Según explicó el vicepresidente de la Asociación Médica de Vietnam, Nguyen Viet Tien, en una conferencia científica realizada en abril último, ninguna de las pacientes experimentó complicaciones después del tratamiento y todas se recuperaron rápidamente.
Los exámenes de seguimiento después de un mes mostraron una significativa reducción de más del 60% para los fibromas uterinos y de más del 80% para la adenomiosis.
Se espera que la aplicación exitosa del US-HIFU ayude a que las personas en Vietnam puedan acceder a técnicas médicas avanzadas sin necesidad de tratamientos costosos en el extranjero y ofrezca esperanza a muchas mujeres que desean ser madres, pero se ven obstaculizadas por enfermedades ginecológicas complejas.
18 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
23
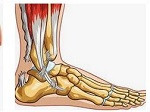 El desgarro del tendón de Aquiles se ha consolidado como una de las lesiones deportivas más temidas tanto en el ámbito profesional como en la vida cotidiana, debido a su gravedad y al extenso periodo de recuperación que implica.
El desgarro del tendón de Aquiles se ha consolidado como una de las lesiones deportivas más temidas tanto en el ámbito profesional como en la vida cotidiana, debido a su gravedad y al extenso periodo de recuperación que implica.
Casos emblemáticos como el de David Beckham, quien en 2010 quedó fuera del Mundial de Sudáfrica, o el de Kobe Bryant, que en 2013 regresó a las canchas tras ocho meses de rehabilitación, han puesto de relieve la complejidad de esta lesión. Más recientemente, Tyrese Haliburton, base de los Indiana Pacers, sufrió una rotura durante el séptimo juego de las finales de la NBA, sumándose a una lista de atletas de élite afectados.
En todos estos episodios, el tiempo de recuperación osciló entre ocho y doce meses, dependiendo de la gravedad y del tratamiento aplicado. La preocupación por el aumento de casos y la prolongada rehabilitación han convertido a esta grave lesión en un tema de creciente interés para deportistas y población general.
¿Qué es la lesión del tendón de Aquiles?
El tendón de Aquiles, cuyo nombre proviene del héroe mitológico griego y fue adoptado en 1693 por el anatomista flamenco Philip Verheyen, es el más largo y resistente del cuerpo humano. Su función principal es conectar los músculos en el gemelo con el hueso del talón, permitiendo la flexión plantar del pie, movimiento esencial para caminar, correr y saltar.
El doctor Michael Alaia, profesor de la Universidad de Nueva York, enfatizó en su importancia: “Realmente no puedes moverte sin activar el tendón de Aquiles”. Esta parte del cuerpo puede soportar fuerzas de hasta cuatro veces el peso corporal, lo que subraya su importancia biomecánica.
A pesar de su fortaleza, el uso constante lo expone a un desgaste progresivo. La Clínica Cleveland advierte en un ensayo que este deterioro natural, acentuado con la edad, favorece su debilitamiento. Investigaciones recientes han identificado la degeneración asociada al envejecimiento como un factor clave en las roturas, ya que pierden elasticidad y se vuelven más frágiles, incrementando el riesgo de ruptura ante movimientos bruscos.
Los hombres de entre 35 y 50 años constituyen el grupo más vulnerable, de acuerdo con Alaia. Otros factores, como la obesidad, el mal acondicionamiento físico y la sobrecarga de ejercicio, también incrementan los riesgos.
Si bien, un estudio demuestra que la incidencia de la rotura del tendón de Aquiles es baja (alrededor de dos casos por cada 100 000 personas entre 2001 y 2020 en Estados Unidos), los especialistas han detectado un aumento sostenido en los últimos años, especialmente entre personas mayores de 40 años. La doctora especializada en pies, Priya Parthasarathy, ha señalado: “Estamos viendo cada vez más casos de este tipo porque cada vez más personas mayores exigen entrenamientos explosivos”.
La prevención del desgarro del tendón de Aquiles requiere una combinación de precauciones y hábitos saludables. Aunque no existe un método infalible para evitar la lesión, especialmente en el grupo de 35 a 50 años, los especialistas recomiendan estirar antes de la actividad física, prestar atención a las señales del cuerpo, descansar entre entrenamientos, mantenerse hidratado, dormir lo suficiente y evitar el consumo de tabaco.
Parthasarathy destaca la importancia de invertir en un calzado adecuado, aumentar la intensidad de los entrenamientos de forma gradual y fortalecer los músculos circundantes para reducir la carga sobre el tendón. Entre las estrategias sugeridas se incluyen el uso de una tabla de equilibrio y la práctica regular de yoga. “Cualquier cosa que puedas hacer para bajar el ritmo te reducirá el riesgo”, aconseja la experta.
El movimiento más peligroso para el tendón de Aquiles es el paso hacia atrás, frecuente en deportes como el básquet o tenis. Este gesto, que implica una presión súbita sobre la pierna que retrocede, ha sido el desencadenante de lesiones en figuras como Damian Lillard, Jayson Tatum y el mariscal de campo Aaron Rodgers. Sin embargo, otros movimientos menos espectaculares también pueden provocar un quiebre, incluso sin sentir dolor alguno.
En octubre, el danés Holger Rune debió retirarse del ATP de Hamburgo tras un fuerte dolor en la zona posterior del pie. Con ayuda del personal médico y entre lágrimas, abandonó la cancha temiendo el peor diagnóstico. El periodista portugués José Morgado reveló que el tenista le contó a su fisioterapeuta que “sintió un chasquido”, un diagnóstico casi universal.
Proceso de recuperación y rehabilitación
El diagnóstico de la rotura del tendón de Aquiles suele realizarse mediante la prueba de Thompson, en la que el paciente se acuesta boca abajo y el médico presiona el músculo de la pantorrilla. En una pierna sana, esta maniobra provoca la flexión plantar; en caso de rotura, no se produce ningún movimiento. Alaia explica que “la prueba de Thompson deja bastante claro” si existe una rotura, aunque en ocasiones se recurre a ecografías o resonancias magnéticas para confirmar el diagnóstico.
El tratamiento puede ser quirúrgico o no quirúrgico, y la elección depende de si la rotura es total o parcial y del nivel de actividad que el paciente desea recuperar. La cirugía suele recomendarse para quienes buscan volver a la competencia deportiva, ya que los tendones reparados quirúrgicamente son más fuertes, se rompen con menor frecuencia y permiten un retorno más rápido a la actividad, según un metaanálisis de 2024.
No obstante, los tratamientos no quirúrgicos también pueden ofrecer resultados satisfactorios, aunque con una recuperación más prolongada y una tasa de nueva lesión ligamentosa superior.
La rehabilitación es extensa y exige paciencia. Los pacientes no pueden conducir durante al menos un mes (más tiempo si la lesión afecta el tendón derecho) y deben pasar por un periodo de inmovilización inicial, generalmente con un yeso o una bota para caminar. Las pautas actuales sugieren que la introducción de actividad ligera con carga de peso a partir de la tercera semana puede acelerar la curación y reducir la formación de tejido cicatricial.
La fisioterapia, que comienza con estiramientos suaves y progresa hacia ejercicios de mayor exigencia, resulta fundamental para recuperar la funcionalidad. Algunos profesionales, como el doctor Chris Smith, proponen enfoques personalizados y dinámicos, adaptando la rehabilitación a las métricas de rendimiento de cada paciente. Smith señala: “El enfoque tradicional de la rehabilitación se basa en protocolos: se toman decisiones según un cronograma establecido para cada persona”.
Cada proceso de recuperación es diferente y debe ajustarse a las características individuales del paciente, por lo que adaptar la rehabilitación a las necesidades y capacidades específicas resulta esencial para lograr una recuperación óptima.
18 diciembre 2025 | Fuente: Infobae | Tomado de | Noticia

