may
17
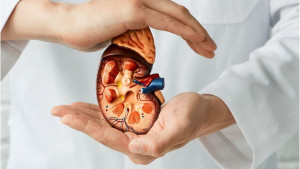
Investigadores de la Universidad China de Hong Kong (CUHK) han desarrollado un enfoque computacional para predecir si una persona con diabetes tipo 2 desarrollará enfermedad renal, una complicación frecuente y peligrosa de la enfermedad. Sus resultados, publicados en ´Nature Communications´, podrían ayudar a prevenir o controlar mejor la enfermedad renal en personas con diabetes tipo 2.
«Se observa un progreso significativo en el desarrollo de tratamientos para la enfermedad renal en personas con diabetes. Sin embargo, puede ser difícil evaluar el riesgo de un paciente individual de desarrollar enfermedad renal basándose únicamente en factores clínicos, por lo que determinar quién tiene mayor riesgo de desarrollar enfermedad renal diabética es una necesidad clínica importante», indicó el coautor principal, Ronald Ma, profesor de diabetes y jefe de división de Endocrinología y Diabetes, en el Departamento de Medicina y Terapéutica en Facultad de Medicina de CUHK.
«Este estudio brinda una visión del impresionante futuro del diagnóstico predictivo», añadió el coautor principal, Kevin Yip , profesor y director de bioinformática en Sanford Burnham Prebys, que también ha participado en este proyecto. «Nuestro equipo ha demostrado que al combinar datos clínicos con tecnología de punta, es posible desarrollar modelos computacionales que ayuden a optimizar el tratamiento de la diabetes tipo 2 y prevenir la enfermedad renal».
Funcionamiento del nuevo algoritmo
El nuevo algoritmo depende de las mediciones de un proceso llamado metilación del ADN, que ocurre cuando se acumulan cambios sutiles en nuestro ADN. La metilación del ADN puede codificar información importante sobre qué genes se activan y desactivan, y se puede medir fácilmente a través de análisis de sangre.
«Nuestro modelo computacional puede usar marcadores de metilación de una muestra de sangre para predecir tanto la función renal actual como cómo funcionarán los riñones en el futuro, lo que significa que podría implementarse fácilmente junto con los métodos actuales para evaluar el riesgo de enfermedad renal de un paciente», señaló el profesor Yip.
Los investigadores desarrollaron su modelo utilizando datos detallados de más de 1200 pacientes con diabetes tipo 2 en el Registro de Diabetes de Hong Kong. También probaron su modelo en un grupo separado de 326 nativos americanos con diabetes tipo 2, lo que ayudó a garantizar que su enfoque pudiera predecir la enfermedad renal en diferentes poblaciones.
«Este estudio destaca la fortaleza única del Registro de Diabetes de Hong Kong y su enorme potencial para impulsar nuevos descubrimientos que mejoren nuestra comprensión de la diabetes y sus complicaciones», agregó la coautora del estudio, Juliana Chan, profesora titular de Medicina y Terapéutica en CU Medicine, quien estableció el Registro de Diabetes de Hong Kong hace más de dos décadas.
«El Registro de Diabetes de Hong Kong es un tesoro científico», agregó la primera autora, la Dra. Kelly Li Yichen, científica postdoctoral en Sanford Burnham Prebys. «Hace un seguimiento de los pacientes durante muchos años, lo que nos brinda una imagen completa de cómo la salud humana puede cambiar durante décadas en las personas con diabetes».
Los investigadores están trabajando actualmente para refinar aún más su modelo. También están ampliando la aplicación de su enfoque para incorporar otros datos que puedan mejorar aún más su capacidad para predecir otros resultados relacionados con la diabetes.
«Nuestra colaboración con expertos en diabetes clínica, ciencia computacional y bioinformática comenzó en Hong Kong», agregó el profesor Ma. «Los hallazgos de este estudio pueden mejorar la atención futura y facilitar la determinación de quién se beneficiará más de estos nuevos tratamientos para prevenir el daño renal causado por la diabetes. La ciencia aún está evolucionando, pero estamos trabajando para incorporar información adicional en nuestro modelo para potenciar aún más la medicina diabética de precisión».
Mayo 16/2023 (IMMédico) – Tomado de Atención primaria – I+ D+I –Endocrinología y Nutrición Copyright 2023 Copyright: Publimas Digital.
may
17
Dos trabajadores avícolas del Reino Unido han dado positivo por gripe aviar, pero no presentaban síntomas y no hay pruebas de transmisión entre personas, según informó el martes la Agencia de Seguridad Sanitaria.
Los dos son los primeros humanos que dan positivo por el virus en el Reino Unido desde que la agencia anunció el caso de un hombre inglés de 79 años que se infectó tras dejar entrar patos en su casa.
La agencia señaló que la transmisión de la gripe aviar de ave a humano sólo se había producido en el Reino Unido en un pequeño número de ocasiones antes de la infección de enero de 2022.
Se cree que los trabajadores avícolas que dieron positivo por la cepa H5 estuvieron expuestos a aves enfermas mientras trabajaban en la misma granja, que no fue identificada.
Las granjas avícolas estuvieron bajo orden desde noviembre hasta mediados de abril de mantener a todas las aves en el interior después de que se descubriera la gripe aviar en docenas de granjas. Desde octubre de 2021, el Reino Unido se ha enfrentado a su peor brote de gripe aviar, con cientos de casos confirmados y millones de aves sacrificadas.
Los positivos se detectaron mediante un cribado a trabajadores avícolas expuestos a aves infectadas. Los dos trabajadores han dado negativo desde entonces.
Según la agencia, se está realizando un rastreo preventivo de los contactos.
Susan Hopkins, asesora médica jefe de la agencia, declaró que el nivel de riesgo para la salud humana de la gripe aviar era muy bajo en la población general.
«Las pruebas actuales sugieren que los virus de la gripe aviar que estamos viendo circular en las aves de todo el mundo no se propagan fácilmente a las personas», dijo Hopkins. «Globalmente, no hay pruebas de propagación de esta cepa de persona a persona, pero sabemos que los virus evolucionan todo el tiempo y permanecemos vigilantes ante cualquier evidencia de cambio de riesgo para la población».
Mayo 17/2023 (MedicalXpress) – Tomado de Diseases, Conditions, Syndromes Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
17
Ser madre es una experiencia sin igual: un momento de alegría, ilusión y amor. Pero, para algunas mujeres, la nueva maternidad puede venir acompañada de emociones difíciles.
Muchas mujeres luchan contra sentimientos de tristeza, ansiedad y agotamiento abrumador. Estas luchas emocionales, unidas a las exigencias físicas del cuidado de un recién nacido, pueden ser signos de una enfermedad llamada depresión posparto (DPP).
¿Qué es la depresión posparto?
Aproximadamente 1 de cada 7 mujeres desarrolla DPP, según StatPearls. Este trastorno del estado de ánimo se produce después del parto. Se caracteriza por sentimientos persistentes de tristeza, ansiedad y desesperación que pueden afectar significativamente a la capacidad de la mujer para funcionar y cuidar de sí misma y de su bebé, según la Biblioteca de Salud del Hospital Mount Sinai.
Síntomas de la depresión posparto
Según el Mount Sinai, la DPP suele comenzar en las primeras semanas tras el parto, aunque puede desarrollarse hasta 6 meses después de dar a luz. Su causa exacta no se conoce del todo, pero pueden contribuir los cambios hormonales, los factores emocionales y los factores relacionados con el estilo de vida, como la falta de apoyo, la privación de sueño y el estrés.
Los síntomas más comunes de la depresión posparto citados en el artículo son:
- Tristeza persistente, desesperanza y sensación de vacío.
- Cambios en el apetito, con pérdida o aumento de peso significativos.
- Alteraciones del sueño, como insomnio o sueño excesivo.
- Fatiga y pérdida de energía
- Dificultad para concentrarse, tomar decisiones o recordar cosas.
- Pérdida de interés o placer en actividades que antes disfrutaba
- Irritabilidad, agitación o inquietud
- Sentimientos de inutilidad, culpa o autoinculpación.
- Pensamientos de muerte o suicidio.
La DPP comparte similitudes con la depresión mayor o menor en cuanto a sus síntomas emocionales y la capacidad de la mujer para cuidar de su recién nacido. «Aunque los criterios son los mismos, la forma en que se presenta a menudo puede ser diferente, o puede quedar enmascarada por el hecho de estar embarazada», explica la Dra. Tiffany Moore Simas, catedrática de Obstetricia y Ginecología de la Facultad de Medicina Chan de la Universidad de Massachusetts. Añadió que hay muchas cosas que pueden ser peligrosas para la madre y el bebé: dificultad para establecer vínculos afectivos, pérdida de apetito, fatiga, insomnio y sentimientos de culpa.
La otra diferencia entre la depresión posparto y la «melancolía posparto» es que los síntomas de la DPP persisten durante más de dos semanas y siguen mermando la capacidad funcional de la madre.
¿Cuánto dura la depresión posparto?
Si no se trata, la DPP puede durar varios años, según los Institutos Nacionales de la Salud de Estados Unidos. En algunas mujeres, los síntomas persisten más allá del primer año después del parto y se prolongan hasta los primeros años de vida del niño. Es importante señalar que, con el tratamiento y el apoyo adecuados, muchas mujeres pueden recuperarse de la DPP y recobrar su bienestar emocional mucho antes.
¿Qué causa la depresión posparto?
La DPP puede deberse a una combinación de factores biológicos, hormonales, psicológicos y sociales, según el Colegio Americano de Obstetras y Ginecólogos (ACOG). Entre ellos figuran
Cambios hormonales: Tras el parto, los niveles de estrógeno y progesterona caen en picado. Estas fluctuaciones hormonales, similares a las que se experimentan antes del periodo menstrual, pueden desencadenar depresión y cambios de humor.
Antecedentes de depresión: Las mujeres que han sufrido depresión anteriormente, ya sea antes, durante o después del embarazo, tienen un mayor riesgo de padecer DPP.
Factores emocionales: Las dudas e incertidumbres sobre el embarazo son frecuentes y pueden influir en el bienestar emocional. Los embarazos no planificados o no deseados pueden afectar a la forma en que la mujer se siente con respecto a su embarazo y al feto en desarrollo. Incluso en los embarazos planificados, adaptarse a la idea de un nuevo bebé puede llevar tiempo. Los padres de bebés enfermos o que requieren estancias hospitalarias prolongadas pueden experimentar tristeza, enfado o culpabilidad, lo que puede afectar a su autoestima y a su capacidad para afrontar el estrés.
Fatiga: Las exigencias físicas del parto y la posterior recuperación pueden causar una profunda fatiga. Además, las mujeres que han tenido cesáreas pueden tardar semanas, e incluso más, en recuperar la fuerza y la energía. El agotamiento persistente puede contribuir a sentimientos de vulnerabilidad emocional y aumentar el riesgo de DPP.
Factores relacionados con el estilo de vida: La falta de apoyo de los demás y los acontecimientos vitales estresantes, como la pérdida reciente de un ser querido, las enfermedades familiares o el traslado a una nueva ciudad, pueden aumentar significativamente el riesgo de DPP. Estos factores estresantes externos pueden amplificar los retos emocionales a los que se enfrenta durante el periodo posparto.
Tratamientos de la depresión posparto
La Clínica Mayo afirma que la duración del tratamiento y la recuperación de la depresión posparto pueden variar en función de la gravedad de la depresión y de sus necesidades específicas. Si tienes una tiroides hipoactiva o alguna enfermedad subyacente que contribuya a la depresión posparto, tu médico puede tratarla o derivarte a un especialista que pueda proporcionarte el tratamiento adecuado.
Cuando la Administración de Alimentos y Medicamentos de los Estados Unidos aprobó el primer medicamento específicamente diseñado para tratar la PPD en 2019, marcó un hito importante. Una combinación de medicación y apoyo de un profesional de la salud mental puede proporcionar apoyo adaptado a sus necesidades.
Recursos de ayuda para la DPP
Comprender los síntomas, los factores de riesgo y los recursos disponibles es crucial para apoyar a las mujeres con DPP en su camino hacia la recuperación. Si usted o un ser querido está experimentando signos de DPP, puede buscar ayuda de profesionales sanitarios que puedan proporcionarle un diagnóstico y tratamiento adecuados.
Además, existen recursos como el sitio web de los CDC sobre salud reproductiva, la línea de ayuda nacional de la Administración de Servicios de Salud Mental y Abuso de Sustancias y Postpartum Support International. Estos ofrecen información, redes de apoyo y líneas de ayuda que pueden proporcionar asistencia. Recuerde que hay ayuda disponible y que nadie debe enfrentarse solo a la DPP.
Mayo 17/2023 (MedicalXpress) – Tomado de Psychology & Psychiatry – Obstetrics & gynaecology Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
17
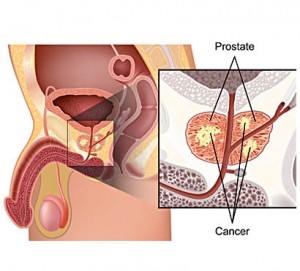
Un estudio presentado en el Congreso Europeo sobre Obesidad (ECO), que se celebra en Dublín (Irlanda) del 17 al 20 de mayo, sugiere que el aumento de peso en la adolescencia y la veintena aumenta el riesgo de muerte por cáncer de próstata.
El análisis de los datos de más de 250.000 hombres suecos reveló que el aumento de peso a lo largo de la vida se asociaba al desarrollo de cáncer de próstata en general y de cáncer de próstata agresivo y mortal.
La relación con el cáncer de próstata agresivo y mortal se debía al aumento de peso entre los 17 y los 29 años.
El cáncer de próstata es el segundo cáncer más frecuente en los hombres de todo el mundo, con más de 1,4 millones de casos diagnosticados anualmente. Es el cáncer más frecuente en hombres en Suecia, con 10.000 casos al año, y la causa más común de muerte por cáncer en varones, con 2.000 fallecimientos anuales.
Es el cáncer más frecuente en hombres en el Reino Unido, con unos 52.000 casos al año, y la segunda causa más frecuente de muerte por cáncer en varones, con casi 12.000 muertes al año.
«Saber más sobre los factores que causan el cáncer de próstata es clave para prevenirlo», afirma la Dra. Marisa da Silva, del Departamento de Medicina Traslacional de la Universidad de Lund (Malmö, Suecia).
«Los únicos factores de riesgo bien establecidos, como el aumento de la edad, los antecedentes familiares de la enfermedad y varios marcadores genéticos, no son modificables, por lo que es vital identificar factores de riesgo que puedan cambiarse».
Además, aunque muchos cánceres de próstata son de crecimiento lento y pueden no causar daño a un hombre durante su vida, otros son más agresivos -tienen o es probable que se extiendan rápidamente fuera de la próstata y son más difíciles de tratar- y es importante averiguar si tienen los mismos o distintos factores de riesgo.
Investigaciones anteriores han encontrado pruebas sólidas de que el exceso de grasa corporal aumenta el riesgo de cáncer de próstata mortal. Sin embargo, no están claras las pruebas de que la grasa corporal esté asociada al cáncer de próstata en general. Además, muchos de estos estudios se basaron en mediciones de la grasa corporal en un momento determinado y no evaluaron la agresividad.
Para saber más sobre la relación entre el peso y el cáncer de próstata, el Dr. da Silva y sus colegas analizaron los datos de 258.477 hombres cuyo peso se había medido al menos tres veces entre los 17 y los 60 años, como parte del estudio Obesity and Disease Development Sweden (ODDS).
El peso se midió de forma objetiva (83%), subjetiva (5%) y recordada (12%).
Los hombres, que estaban libres de cáncer de próstata cuando se inscribieron en el ODDS entre 1963 y 2014, fueron seguidos hasta 2019 (mediana de seguimiento de 43 años). Se registraron los diagnósticos de cáncer de próstata y las muertes durante ese tiempo.
Del grupo, 23.348 participantes fueron diagnosticados de cáncer de próstata, con una edad media en el momento del diagnóstico de 70 años, y 4.790 hombres murieron de cáncer de próstata.
El aumento de peso (más de medio kg o 1,1 lb al año) en comparación con un peso estable a lo largo de la vida de un hombre se asoció con un riesgo un 10% mayor de cáncer de próstata agresivo y un 29% mayor de cáncer de próstata mortal.
Un análisis más detallado demostró que esta relación se debía al aumento de peso entre los 17 y los 29 años.
El aumento de peso de un hombre de 1 kg al año entre los 17 y los 29 años (en total, 13 kg) se asocia a un aumento del 13% del riesgo de cáncer de próstata agresivo y del 27% del riesgo de cáncer de próstata mortal.
El Dr. da Silva afirma: «Investigaciones anteriores han relacionado las concentraciones elevadas del factor de crecimiento similar a la insulina-1 (IGF-1), una hormona que interviene en el crecimiento y el desarrollo celular, con un mayor riesgo de cáncer de próstata. Los niveles de esta hormona se elevan en personas con obesidad y un aumento pronunciado de peso puede alimentar esta elevación y el desarrollo del cáncer.»
Los investigadores concluyen que prevenir el aumento de peso en la edad adulta joven puede reducir el riesgo de cáncer de próstata agresivo y mortal.
El Dr. da Silva añade: «No sabemos si es el aumento de peso en sí o la larga duración del sobrepeso el principal impulsor de la asociación que observamos. No obstante, hay que ganar peso para ser más pesado, por lo que evitar un aumento pronunciado de peso en los hombres jóvenes es imperativo para la prevención del cáncer de próstata.»
Mayo 17/2023 (MedicalXpress) – Tomado de Oncology & Cancer – Overweight & Obesity Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
17
El ejercicio aeróbico regular, conocido popularmente como «cardio», está relacionado con un riesgo significativamente menor de muerte por gripe o neumonía, incluso a niveles semanales inferiores a los recomendados, según una investigación estadounidense publicada en línea en la revista British Journal of Sports Medicine.
Sin embargo, los resultados sugieren que puede haber un nivel por encima del cual los efectos se estabilizan o, en el caso de las actividades de fortalecimiento muscular, se vuelven potencialmente perjudiciales.
Se recomienda a los adultos que realicen al menos 150 minutos semanales de actividad física aeróbica de intensidad moderada, o 75 minutos de intensidad vigorosa, o una combinación equivalente, más una actividad de fortalecimiento muscular de intensidad moderada o superior al menos dos veces por semana.
El ejercicio aeróbico, que incluye caminar a paso ligero/velocidad, nadar, correr y subir escaleras, es sostenido, aumenta la frecuencia cardiaca y hace sudar. Las actividades de fortalecimiento muscular incluyen el uso de pesas y bandas de resistencia; ejercicios como sentadillas, estocadas y flexiones (calistenia); y jardinería pesada.
Además de ayudar a mantener un buen estado de salud y prevenir enfermedades graves, la actividad física regular también puede proteger contra la muerte por gripe o neumonía, según indican las pruebas.
Para determinar si los tipos y cantidades de actividad física podía estar relacionada a la reducción de riesgo se basaron en las respuestas de 577 909 adultos que habían participado en la Encuesta Nacional de Entrevistas de Salud (NHIS) representativa a nivel nacional de los Estados Unidos entre 1998 y 2018.
Se preguntó a los encuestados con qué frecuencia dedicaban 10 o más minutos a actividades aeróbicas de intensidad vigorosa y de intensidad ligera o moderada. Y se les preguntó con qué frecuencia realizaban actividades de fortalecimiento muscular.
A continuación, se clasificó a cada persona según el grado de cumplimiento de los objetivos semanales recomendados de actividad aeróbica + fortalecimiento muscular: sin cumplir ninguno de los dos; cumpliendo el objetivo de actividad aeróbica; cumpliendo el objetivo de fortalecimiento muscular; y cumpliendo ambos objetivos.
Se definieron cinco niveles de actividad física: menos de 10, 10-149, 150-300, 301-600 y más de 600 min/semana de actividad física moderada a vigorosa; y menos de 2, 2, 3, 4-6 y 7 o más sesiones/semana de actividades de fortalecimiento muscular.
La mitad de los encuestados (50,5%) no cumplía ninguno de los objetivos semanales. El grado en que lo hacían difería significativamente según los factores sociodemográficos y de estilo de vida, las condiciones de salud subyacentes y si se habían vacunado contra la gripe y/o la neumonía.
Un tercio (34%) eran aeróbicamente inactivos, y más de tres cuartas partes (78%) declararon menos de 2 sesiones semanales de actividades de fortalecimiento muscular.
Durante un periodo medio de seguimiento de 9 años, murieron 81.431 participantes; 1.516 de estas muertes se atribuyeron a la gripe y la neumonía.
«Aunque [10-150 min/semana] se suele calificar de ‘insuficiente’ porque queda por debajo de la duración recomendada, puede conferir beneficios para la salud en relación con la inactividad física», sugieren los investigadores.
En cuanto a las actividades de fortalecimiento muscular, en comparación con menos de 2 sesiones semanales, cumplir el objetivo semanal de 2 se asoció con un riesgo un 47% menor, pero 7 o más sesiones se asociaron con un riesgo un 41% mayor.
Aunque está fuera del alcance de este estudio, las explicaciones plausibles [para esta dicotomía] van desde respuestas inexactas (como informar de la actividad física ocupacional, que puede no conferir el mismo efecto protector que la actividad física en el tiempo libre) hasta ramificaciones hemodinámicas de [la actividad de fortalecimiento muscular] frecuente y de alta intensidad, explican los investigadores.
Se trata de un estudio observacional y, como tal, no puede establecer la causa, a lo que se añaden las diversas limitaciones que reconocen los investigadores. Por ejemplo, el estudio se basó en el recuerdo personal y en un momento dado; la encuesta NHIS sólo recogía la actividad física de ocio en tandas de 10 minutos o más, y tampoco distinguía entre actividades de intensidad ligera y moderada.
No obstante, los investigadores concluyen: «Los esfuerzos para reducir la mortalidad por gripe y neumonía entre los adultos podrían centrarse en disminuir la prevalencia de inactividad aeróbica y aumentar la prevalencia de lograr 2 episodios/semana de actividad de fortalecimiento muscular.»
Mayo 17/2023 (MedicalXpress) – Tomado de Health – Sports medicine & Kinesiology Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
17
Los pacientes con afecciones reumáticas y musculoesqueléticas son vulnerables al consumo prolongado de opiáceos, y hasta 1 de cada 3 de los que padecen artritis reumatoide o fibromialgia y toman estos fármacos por primera vez están potencialmente en riesgo, según sugiere una carta de investigación publicada en línea en Annals of the Rheumatic Diseases.
Los autores señalan que a las personas con afecciones reumáticas y musculoesqueléticas se les suelen recetar opiáceos para tratar el dolor, y que una proporción de ellas se convertirá en consumidores a largo plazo, con los consiguientes riesgos de dependencia y efectos secundarios nocivos.
La mayoría de las investigaciones definen el consumo prolongado de opiáceos como 90 días o más, aunque las definiciones varían, y no existen estimaciones actuales de la magnitud del consumo prolongado de opiáceos, añaden.
Para evaluar la proporción de pacientes que pasan a consumir opiáceos a largo plazo entre los que acaban de empezar a tomar un opiáceo, se basaron en los historiales médicos anónimos de 841.047 adultos cuyos datos se habían introducido en el Clinical Practice Research Datalink (CPRD), una base de datos de investigación de atención primaria representativa de todo el Reino Unido.
A unos 12.260 de ellos se les había diagnosticado artritis reumatoide, a 5.195 artritis psoriásica, a 3.046 espondiloartritis axial, a 3.081 lupus eritematoso sistémico (LES), a 796.276 osteoartritis y a 21.189 fibromialgia.
A cada paciente se le había recetado un opioide por primera vez hasta 6 meses antes, o en cualquier momento después, de su diagnóstico entre enero de 2006 y finales de octubre de 2021, y había sido controlado durante al menos un año.
El consumo a largo plazo se definió como estándar (3 o más recetas de opiáceos en un periodo de 90 días, o más de 90 días de suministro de opiáceos en el primer año); o estricto (10 o más recetas de opiáceos durante más de 90 días, o más de 120 días de suministro de opiáceos en el primer año); o amplio (más de 3 recetas de opiáceos a intervalos mensuales en los primeros 12 meses).
En total, se identificaron 1.081.216 nuevos episodios de consumo de opiáceos entre todos los pacientes, de los cuales algo menos del 17% pasaron a un consumo a largo plazo según la definición estándar, el 11% según la estricta y el 22% según la amplia.
La mayoría (más del 97%) de los nuevos episodios de prescripción que cumplían alguna de las definiciones se incluyeron en la definición amplia. Algo menos de la mitad cumplían las tres.
La mayor proporción de consumidores de opiáceos a largo plazo correspondía a pacientes con fibromialgia (27,5%, 21% y 34% para cada una de las definiciones respectivas), seguidos de los que padecían artritis reumatoide (26%, 18,5% y 32%) y los que padecían espondiloartritis axial (24%, 17% y 30%).
La proporción más baja de pacientes en transición se registró entre los que padecían osteoartritis: 16,5%, 11% y 21,5%, para cada una de las definiciones respectivas.
La proporción de pacientes con LES y fibromialgia que se convirtieron en consumidores de opioides a largo plazo aumentó notablemente entre 2006 y 2019, pasando del 22% al 33%, y alcanzando el 29% en 2020.
Se observó una tendencia a la baja estadísticamente significativa para los pacientes con artritis reumatoide, aunque la proporción global se mantuvo alta en el 24,5 % en 2020.
Según la definición estricta, 1 de cada 5 pacientes con fibromialgia y 1 de cada 6 de los pacientes con artritis reumatoide o espondiloartritis axial cumplían las definiciones de consumo prolongado de opiáceos en los 12 meses siguientes al inicio del consumo de opiáceos.
Sin embargo, esta proporción podría llegar a ser de 1 de cada 3 en el caso de los pacientes con fibromialgia o artritis reumatoide, y de 1 de cada 3,5 en el de los pacientes con espondiloartritis axial, utilizando la definición amplia, señalan los investigadores.
«Los hallazgos justifican la vigilancia en la práctica de la prescripción de opiáceos para [afecciones reumatoides y musculoesqueléticas], ya que la terapia con opiáceos a largo plazo se asocia con malos resultados (por ejemplo, dependencia de opiáceos y eventos adversos relacionados con opiáceos)», advierten.
Y aconsejan a los médicos que inicien revisiones de la medicación o la prescripción y que consideren tratamientos no farmacológicos para aliviar el dolor con el fin de minimizar los riesgos de «daños evitables» en este grupo de pacientes.
Mayo 17/2023 (MedicalXpress) – Tomado de Arthritis & Rheumatism – Addiction Copyright Medical Xpress 2011 – 2023 powered by Science X Network.