may
21
La Heart Rhythm Society (HRS), la Asia Pacific Heart Rhythm Society (APHRS) y la Latin American Heart Rhythm Society (LAHRS) han publicado hoy una nueva guía de práctica clínica sobre estrategias de estimulación cardiaca fisiológica (ECF) para restaurar la sincronía ventricular y mejorar el rendimiento cardiaco.
La «Guía 2023 HRS/APHRS/LAHRS sobre Estimulación Fisiológica Cardíaca para Evitar y Mitigar la Insuficiencia Cardíaca» pretende orientar a los electrofisiólogos cardíacos clínicos, cardiólogos y otros médicos sobre el uso de la estimulación fisiológica cardíaca, que incluye la terapia de resincronización cardíaca y la estimulación del sistema de conducción, en pacientes con indicación de marcapasos o insuficiencia cardíaca. La guía se publica en Heart Rhythm.
La insuficiencia cardíaca es una de las principales causas de morbilidad y mortalidad y es responsable de importantes costes sanitarios. Se ha demostrado que la terapia de resincronización cardiaca reduce los síntomas de la insuficiencia cardiaca y mejora la función cardiaca y las tasas de supervivencia en determinados pacientes.
En los últimos años, han aparecido nuevos datos sobre la optimización de las técnicas de estimulación y nuevas terapias relacionadas con la estimulación para mejorar la supervivencia de los pacientes con insuficiencia cardíaca. Con los recientes avances tecnológicos, la estimulación del sistema de conducción ha surgido como una alternativa potencial a la estimulación tradicional y a la terapia de resincronización cardiaca.
«El campo de la estimulación fisiológica ha experimentado una expansión significativa y estos avances tecnológicos han dado lugar a preguntas sobre la selección de pacientes, las indicaciones y los procedimientos de seguimiento», dijo Mina K. Chung, MD, FHRS, de la Clínica Cleveland y presidenta de la guía. «Esperamos que esta guía responda a esas preguntas y proporcione una orientación práctica basada en la evidencia sobre las prácticas de estimulación en pacientes con insuficiencia cardíaca».
A lo largo de la guía, los autores subrayan la importancia de la toma de decisiones compartida entre proveedores y pacientes a la hora de considerar el tratamiento con un dispositivo de PPC. Estas conversaciones deben tener en cuenta los valores, las preferencias y los objetivos asistenciales del paciente, así como las posibles ventajas y riesgos asociados a la terapia de estimulación. Además, los autores reconocen que siguen existiendo lagunas críticas en nuestra comprensión actual dentro del campo y destacan nuevas direcciones para la investigación futura.
«Se necesitan más ensayos aleatorizados y datos a largo plazo, específicamente en torno a los resultados clínicos de la estimulación del sistema de conducción», dijo Kristen K. Patton, MD, FHRS, de la Universidad de Washington y vicepresidenta de la guía. «Hemos identificado varias áreas para futuros estudios, y esperamos que este documento sirva como una guía valiosa para los investigadores y socios de la industria involucrados en el avance de estos dispositivos y procedimientos.»
Esta directriz es el resultado de una colaboración internacional entre expertos de renombre en los campos de la electrofisiología, la cardiología, la electrofisiología y la cardiología pediátricas, así como la bioestadística y la epidemiología. El comité de redacción contó con la participación activa de un paciente en el proceso de desarrollo para garantizar que las recomendaciones dieran prioridad a ofrecer la mejor atención posible al paciente en consonancia con sus deseos, necesidades y preferencias.
La guía, dirigida por la HRS, fue desarrollada en colaboración con la APHRS y la LAHRS, y con el respaldo del American College of Cardiology, la American Heart Association, la Heart Failure Society of America, la International Society for Holter and Noninvasive Electrocardiology y la Pediatric and Congenital Electrophysiology Society.
La guía se publica conjuntamente en Heart Rhythm y Journal of Arrhythmia. Su publicación coincidirá con una sesión de Heart Rhythm 2023 en Nueva Orleans, un evento de primer orden que reúne a profesionales del ritmo cardiaco de todo el mundo para hacer avanzar el campo de la electrofisiología y mejorar los resultados de los pacientes mediante el intercambio de conocimientos científicos de vanguardia, tecnologías innovadoras y terapias que salvan vidas.
Mayo 21/2023 (MedicalXpress) – Tomado de Cardiology Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
21
La Organización Mundial de la Salud lanzó el sábado una red mundial para ayudar a detectar rápidamente la amenaza de enfermedades infecciosas, como el COVID-19, y compartir la información para prevenir su propagación.
La Red Internacional de Vigilancia de Patógenos (IPSN) proporcionará una plataforma para conectar países y regiones, mejorando los sistemas de recogida y análisis de muestras, según informó el organismo.
El objetivo de la red es garantizar la rápida identificación y seguimiento de las amenazas de enfermedades infecciosas, así como compartir la información y actuar en consecuencia para prevenir catástrofes como la pandemia de COVID.
La red se basará en la genómica de patógenos para analizar el código genético de virus, bacterias y otros organismos causantes de enfermedades con el fin de comprender su capacidad infecciosa y letal y su modo de propagación.
Los datos recogidos se incorporarán a un sistema más amplio de vigilancia de enfermedades que se utilizará para identificarlas y seguirlas, en un intento de contener los brotes y desarrollar tratamientos y vacunas.
Objetivos «ambiciosos”
El Director General de la OMS, Tedros Adhanom Ghebreyesus, elogió los «ambiciosos» objetivos de la nueva red, afirmando que podría «desempeñar un papel vital en la seguridad sanitaria».
«Como se nos demostró tan claramente durante la pandemia de COVID-19, el mundo es más fuerte cuando se mantiene unido para luchar contra amenazas sanitarias compartidas», afirmó.
La IPSN, anunciada un día antes de que comience en Ginebra la reunión anual de los Estados miembros de la OMS, tendrá una secretaría dentro del Centro de Inteligencia sobre Pandemias y Epidemias de la OMS.
Se trata de la última de varias iniciativas puestas en marcha desde la COVID con el fin de reforzar la capacidad mundial para prevenir y responder más eficazmente a las amenazas de pandemia.
La red reunirá a expertos en genómica y análisis de datos procedentes de los gobiernos, el mundo académico, el sector privado y otros ámbitos.
«Todos comparten un objetivo común: detectar y responder a las amenazas de enfermedades antes de que se conviertan en epidemias y pandemias, y optimizar la vigilancia rutinaria de las enfermedades», declaró la agencia.
La OMS señaló que sin la rápida secuenciación del virus CoV-2 del SRAS, las vacunas no habrían sido tan eficaces ni habrían estado disponibles tan rápidamente.
Tampoco se habrían identificado con la misma rapidez nuevas variantes del virus más transmisibles.
«La genómica está en el centro de una preparación y respuesta eficaces ante epidemias y pandemias», declaró la agencia, añadiendo que también era vital para la vigilancia de una serie de enfermedades, desde la gripe al VIH.
Aunque la pandemia impulsó a los países a ampliar su capacidad genómica, la agencia advirtió de que muchos carecen aún de sistemas eficaces de recogida y análisis de muestras.
Según Tedros, la IPSN ayudaría a resolver estos problemas, ya que podría «dar a todos los países acceso a la secuenciación y el análisis genómico de patógenos como parte de su sistema de salud pública».
Mayo 20/2023 (MedicalXpress) – Tomado de Diseases, Conditions, Syndromes Copyright Medical Xpress 2011 – 2023 powered by Science X Network.
may
21
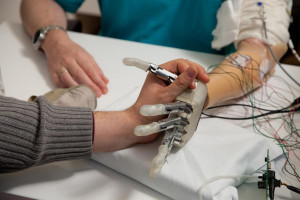
Recuperar todos los sentidos es uno de los grandes anhelos de las personas que pierden extremidad. Un hecho que se agudiza más en el caso de las manos. Sentir más allá del simple toque, lograr esa transmisión de sensaciones del roce de una mano con otra: un tacto biónico. «Es como tener una conexión con alguien. A mí me gustaría sentir las manos de mis dos hijos cuando voy por la calle con ellos, cogiéndoles de la mano. Eso sería bonito».
Roberto Renda es una amputado de Roma (Italia). Hace poco participó en un estudio para probar los efectos de la retroalimentación de temperatura directamente en la piel de su brazo residual. Él es uno de los 17 pacientes que han sentido cómo su mano fantasma experimentaba los cambios de temperatura gracias a la nueva tecnología de la Escuela Politécnica Federal de Lausana (EPFL).
«Lo que realmente me impresionó fue cuando Francesco [primer autor del trabajo] se colocó el sensor dactilar en el brazo en lugar de los materiales. Podía sentir la temperatura de su brazo. Era la primera vez en 20 años que podía sentir el calor de otra persona con mi mano fantasma. Sentía como si alguien estuviera tocando la mano que me faltaba», explica Roberto.
La revista Science publica los resultados del trabajo de Francesco Iberite, Jonathan Muheim, Silvestro Micera y Solaiman Shokur que se han afanado en incorporar nuevos estímulos sensoriales a las prótesis para proporcionar un tacto más realista a los amputados, y cuyo último estudio se centra en la temperatura. Llevan trabajando desde 2014 en diferentes características que van sumando a las prestaciones de las prótesis. «Fue sorprendente ver la reacción de los participantes cuando nos colocamos el sensor en la piel durante los experimentos: para ellos la sensación de calor era vívida, real, y cuando se dieron cuenta de que lo que sentían era contacto con otra persona, la emoción se veía en sus ojos», subraya Iberite.
¿Cómo funciona la prótesis?
Si se coloca algo caliente o frío en el antebrazo de una persona intacta, ésta sentirá la temperatura del objeto localmente, directamente en su antebrazo. Pero en los amputados, esa sensación de temperatura en el brazo residual puede percibirse en la mano fantasma que les falta. Sobre esto, Shokur, neuroingeniero científico senior de la EPFL que codirigió el estudio, apunta que «resulta importante que las sensaciones térmicas fantasma son percibidas por el paciente como similares a las experimentadas por su mano intacta».
Al proporcionar información sobre la temperatura de forma no invasiva, mediante electrodos térmicos (también conocidos como termodos) colocados sobre la piel del brazo residual, los amputados afirman sentir la temperatura en su miembro fantasma. Pueden experimentar si un objeto está frío o caliente y distinguir si tocan cobre, plástico o vidrio. Esta investigación es el resultado de una colaboración entre la EPFL, la Escuela de Estudios Avanzados Sant’Anna (SSSA) y el Centro Protesi Inail. La tecnología se probó con éxito en 17 de 27 pacientes.
«Cuando toco el muñón con la mano, siento un hormigueo en la mano que me falta, la mano fantasma. Pero sentir la variación de temperatura es otra cosa, algo importante… algo hermoso», apunta Francesca Rossi, paciente. La proyección de las sensaciones térmicas en el miembro fantasma ha llevado al desarrollo de una nueva tecnología biónica que dota a las prótesis de una retroalimentación térmica no invasiva que permite a los amputados discernir lo que están tocando.
Micera, de la Cátedra Fundación Bertarelli de Neuroingeniería Traslacional de la EPFL y profesor de la SSSA, recalca que «la retroalimentación de la temperatura es esencial para transmitir información que va más allá del tacto, conduce sentimientos de afecto. Somos seres sociales y el calor es una parte importante de ello».
¿Cómo es el actual prototipo: MiniTouch?
Para el estudio, Shokur y Micera desarrollaron el MiniTouch, un dispositivo que proporciona retroalimentación térmica y construido específicamente para su integración en dispositivos wearables como las prótesis. Ésta consiste en un sensor delgado y ponible que puede colocarse sobre el dedo protésico de una persona amputada. El sensor detecta información térmica sobre el objeto que se toca y, más concretamente, su conductividad térmica. Si el objeto es metálico, naturalmente conducirá más calor o frío que, por ejemplo, uno de plástico. Un termodo, que está en contacto con la piel del brazo residual del amputado, se calienta o enfría, transmitiendo al sensor dactilar el perfil de temperatura del objeto que se está tocando.
«Cuando presentamos la posibilidad de recuperar la sensación de temperatura en el miembro fantasma o de sentir el contacto con distintos materiales, obtuvimos muchas reacciones positivas. Y al final conseguimos reclutar a más de 25 voluntarios en menos de dos años», explica Federico Morosato, responsable de organizar el aspecto clínico de los ensayos en el Centro Protesi Inail.
Los científicos descubrieron que pequeñas zonas de piel del brazo residual se proyectan a partes específicas de la mano fantasma, como el pulgar o la punta del dedo índice. Como era de esperar, descubrieron que el mapeo de las sensaciones de temperatura entre el brazo residual y la totalidad de la mano fantasma proyectada es único para cada paciente.
«Nos centramos en las sensaciones térmicas porque creemos que es una de las claves para que la experiencia más realista: cada objeto que tocamos tiene una temperatura; si no la sentimos nos falta algo. Un aspecto muy interesante de nuestra técnica es su intuitividad: en poco en poco tiempo, incluso alguien totalmente novato en este tipo de estimulación eficazmente. Durante el experimento, los sujetos empezaron no sólo a distinguir objetos fríos y calientes, sino también a reconocer distintos materiales aprovechando sus diferencias de temperatura, lo que demuestra el potencial de este resultado», remacha Iberite.
Mayo 20/2023 (Diario Médico) – Tomado de Cirugía Ortopédica y Traumatología – Electrodos térmicos Copyright Junio 2018 Unidad Editorial Revistas, S.L.U.
may
21
Conforme avanza la investigación se sabe que algunas enfermedades que siempre se han considerado raras o infrecuentes no lo son tanto. Es el caso de la amiloidosis cardiaca por transtiretina, que ya se demostró hace años que es una de las causas más frecuentes de insuficiencia cardiaca en personas mayores de 65 años.
La enfermedad se produce porque el organismo fabrica una sustancia conocida como proteína amiloide, que se deposita en forma de placas en las paredes del corazón, haciéndolas más gruesas y rígidas (por eso popularmente recibe el nombre de ‘síndrome del corazón rígido’). Esto conlleva que los pacientes sufran fatiga, retengan líquidos y tengan dificultades para hacer esfuerzos porque la insuficiencia cardiaca hace que el corazón no sea capaz de bombear la sangre que el organismo necesita.
«Este depósito de la sustancia también puede afectar al sistema eléctrico del corazón, por lo que los pacientes pueden sufrir arritmias. Si el depósito sigue progresando, el corazón va perdiendo mucha fuerza y llega un momento en el que el paciente fallece», explica Pablo García-Pavía, jefe de Cardiopatías Familiares del Hospital Universitario Puerta de Hierro e investigador del Centro Nacional de Investigaciones Cardiovasculares (CNIC) y del CIBER Cardiovascular (CIBERCV). De hecho, la supervivencia media de los pacientes sin tratamiento es de solo tres años.
La enfermedad puede tener dos orígenes: genético y asociado a la edad. El origen genético se debe a mutaciones en el gen de la transtiretina (TTR) y el amiloide puede acumularse en el corazón y en los nervios. En este caso, los pacientes tienen dificultades para caminar, moverse, etc. Por otro lado, cuando está asociado a la edad solo hay afectación del corazón, pero no hay síntomas neurológicos. Esta forma es mucho más frecuente, «abarca aproximadamente de un 90 a 95% de los casos, por cuanto las formas hereditarias abarcan el 5-10% restante.
Tratamientos solo para frenar la progresión de la enfermedad
Hasta hace pocos años no había ningún tipo de tratamiento para la amiloidosis cardiaca por transtiretina. En 2019 se aprobó en Europa un fármaco oral contra la enfermedad, el tafamidis, que es un estabilizador de la transtiretina. «Lo que hace es impedir el depósito del amiloide tanto en el corazón, como en los nervios (cuando esto sucede). Es decir, enlentece la progresión de la enfermedad», indica García-Pavía.
Según García-Pavía , aunque este fármaco frena la progresión de la enfermedad no mejora el estado de los pacientes porque no elimina el amiloide que ya hay depositado en el corazón. Es ahí donde entra este nuevo tratamiento cuyos abren una puerta a la esperanza para estos pacientes.
El estudio se centra en la capacidad del organismo para desarrollar un mecanismo natural para eliminar el amiloide ya acumulado. Este nuevo fármaco “lo que busca es acelerar ese sistema natural de retirada del amiloide», señala García-Pavía. Para ello, el especialista explica que el laboratorio suizo Neuroimmune, ha analizado “a personas muy mayores y sanas, ha buscado qué anticuerpos tenían en su sangre y ha localizado uno que tiene la capacidad de unirse al amiloide por transtiretina».
Ese anticuerpo se emplea para estimular el sistema defensivo de los pacientes y a su vez, para eliminar el amiloide pegado a las paredes del corazón. «El laboratorio suizo lo ha seleccionado y producido a gran escala. Es como utilizar la sabiduría natural del organismo de las personas mayores para fabricar un medicamento que sirva a la gente enferma».
El fármaco NI006, como se llama por ahora, se administró en el ensayo por vía intravenosa a dosis progresivamente mayores de forma mensual durante un año. «Los pacientes que recibieron más dosis aparentemente tuvieron una mayor reducción de los depósitos de amiloide en el corazón y mejoría de diversos parámetros cardiacos. El estudio abre la puerta a una nueva generación de fármacos destinados a una enfermedad que se ve que cada vez es más frecuente y con el progresivo envejecimiento de la población estará cada vez más presente», remata García-Pavía.
Para Pavía, hay cuatros factores que van a hacer que se diagnostique cada vez más esta enfermedad: «La población cada vez está más envejecida y al estar asociada a la edad, cuanto más vivamos más pacientes van a padecerla. En segundo lugar, que se conoce más, que haya más conocimiento hace que se diagnostiquen más pacientes. En tercer lugar, han mejorados las técnicas diagnósticas: antes esta enfermedad solo podía diagnosticarse mediante una biopsia de corazón, mientras que ahora existen técnicas de imagen que permiten detectar el depósito de amiloides sin biopsia. En cuarto lugar, la disponibilidad de tratamientos, que hacen que aprendamos más de la enfermedad y busquemos más los pacientes porque les podemos ofrecer algo».
40 pacientes de seis países
Este primer ensayo se ha hecho en 40 pacientes de seis hospitales europeos (tres de Francia, uno de Alemania, uno de Holanda y el Puerta de Hierro de España). Como todo estudio fase I, se ha analizado el perfil de seguridad del fármaco y a qué dosis puede ser efectivo. A pesar de los buenos resultados, García-Pavía es prudente y recalca que se necesitan más estudios con mayor número de pacientes. «Constituye un avance importante ya que no había ningún fármaco para esta enfermedad que mejorase al paciente y le quitara el amiloide del corazón, pero es necesario seguir haciendo pruebas.”
El especialista incide en esa cautela: «Hemos visto que la medicación es segura y que las dosis de más de 10 miligramos por kilo de peso del medicamente parecen efectivas para quitar el amiloide, pero tendremos que hacer un estudio con muchos más pacientes, entre 600 y 1.000, y una dosis que se considere efectiva, que será más de esos 10 miligramos por kilo de peso, para ver si se confirma esto que hemos visto en el ensayo fase I. Si se demuestra, ya se solicitaría la aprobación para que acabe llegando a los hospitales. Pero en este momento no creo que la gente tenga que ver esto aún como la cura de la enfermedad».
Ese estudio fase III en el que se probará la medicación frente a placebo en un número importante de personas comenzará después del verano. Ahí ya participarán países de todo el mundo, incluyendo EEUU. De hecho, la farmacéutica estadounidense Alexion, la división de enfermedades raras de AstraZeneca, ha comprado la molécula para realizar esta fase III y comercializarla en caso de que se demuestre su efectividad y se apruebe.
Mayo 21/2023 (Diario Médico) – Tomado de Cardiología – Participan seis hospitales europeos liderados por el Puerta de Hierro Copyright Junio 2018 Unidad Editorial Revistas, S.L.U.
may
21
La teragnosis fusiona el diagnóstico y la terapia. Un misil de precisión es la metáfora a la que suelen recurrir los expertos para referirse a ella porque permite realizar un diagnóstico molecular para estudiar la expresión de una determinada diana terapéutica de forma individual en cada paciente y posteriormente administrar un tratamiento personalizado dirigido contra esas dianas. En el campo de la oncología ya ha dado resultados muy positivos.
Ahora, un grupo gallego colaborativo de investigadores ha llevado la teragnosis por primera vez a la artritis reumatoide. El procedimiento ha sido probado con éxito en modelo animal, combinando en la misma prueba el diagnóstico y el tratamiento de manera personalizada. Las conclusiones de su trabajo se han publicado en la revista científica Journal Controlled Release, referencia mundial en sistemas de liberación controlada de fármacos.
La técnica consiste en un nuevo radiofármaco PET basado en nanopartículas que se inyecta de forma intra-articular en la rodilla y que aumenta significativamente la eficacia del tratamiento, porque permite que la molécula terapéutica, que es un péptido senolítico, permanezca más tiempo en el lugar de acción
Pablo Aguiar, del Grupo de Imagen Molecular del Centro Singular de Investigación en Medicina Molecular y Enfermedades Crónicas de la Universidad de Santiago de Compostela (Cimus) y María De la Fuente, del grupo de Nano-oncología del Instituto de Investigación Sanitaria de Santiago de Compostela (IDIS) han sido los coordinadores del estudio, en el que también han participado el grupo de María Mayán, del Instituto de Investigación Biomédica de A Coruña (Inibic).
Además, los hallazgos son el resultado de las investigaciones realizadas durante los dos últimos años por Sandra Díez-Villares y por Lara García-Varela, que combinaron sus perfiles complementarios en nanotecnología e imagen PET, respectivamente, para desarrollar con éxito una serie de experimentos de gran complejidad técnica.
Aproximación original
“Se trata de una aproximación que ya ha mostrado excelentes resultados en el campo de la oncología. Lo original es que ahora lo hemos desarrollado por primera vez para el tratamiento personalizado de la artritis”, enfatiza Pablo Aguiar.
Su grupo trabaja en imagen PET y el de María De la Fuente en nanofármacos. Por su parte, el equipo de María Mayán había desarrollado el péptido senolítico para artritis, que elimina las células senescentes. Aguiar explica cuáles son las principales innovaciones: “Una es que lo hemos nanoencapsualdo para que el tratamiento sea más efectivo porque permanece más tiempo en la rodilla, ya que normalmente los péptidos tienen un efecto limitado. La otra innovación principal es que lo hemos marcado radiactivamente para hacer la imagen PET”.
La idea es inyectar el radiofármaco al paciente de forma intraarticular en la rodilla. Los estudios de imagen PET desvelan si el fármaco está adherido a la articulación o si se ha liberado rápidamente, en cuyo caso el paciente no sería candidato al tratamiento.
Si el fármaco permanece en la rodilla, recibiría un tratamiento con una cantidad mayor del fármaco. “Es decir, el diagnóstico PET aporta la información necesaria para saber si el tratamiento va a ser efectivo o no, pues permite conocer la distribución y la cinética del fármaco antes de administrar el tratamiento”, aclara María De la Fuente.
El procedimiento ha dado resultados positivos en ratas y ahora es el momento de realizar un ensayo preclínico más amplio, también en modelo animal, para comprobar la respuesta terapéutica a la artritis reumatoide: “Conseguimos visualizar el fármaco y que permanezca más tiempo en su diana, ahora hay que verificar su efecto terapéutico”.
Mayo 21/2023 (Diario Médico) – Tomado de Medicina Nuclear – Péptido senolítico Copyright Junio 2018 Unidad Editorial Revistas, S.L.U.
may
21
Llegan los primeros tratamientos específicos y dirigidos para la miocardiopatía hipertrófica, una enfermedad del corazón relativamente desconocida pero muy frecuente. La Agencia Europea de Medicamentos (EMA) ha dado luz verde a la aprobación de mavacamten (Camzyos), de Bristol Myers Squibb, la primera terapia dirigida para esta patología que afecta a una de cada 500 personas. En Estados Unidos, la FDA aprobó su comercialización en abril del año pasado.
Mavacamten se dirige al tratamiento de pacientes adultos con miocardiopatía hipertrófica obstructiva sintomática (clase funcional II-III de la New York Heart Association, NYHA). Este medicamento es el primer inhibidor de la miosina cardiaca que ha completado su desarrollo clínico. Otro fármaco de la misma familia es aficamten, de Cytokinetics, que planea anunciar resultados de fase III en el último trimestre del año.
La miocardiopatía hipertrófica es la enfermedad hereditaria cardiovascular más frecuente, ya que afecta a una de cada 500 personas de la población general. Se caracteriza por la hipertrofia del ventrículo izquierdo y presenta una gran variabilidad en las manifestaciones clínicas, morfológicas y genéticas. Se considera la causa más frecuente de muerte súbita en individuos jóvenes.
Esta hipertrofia ventricular izquierda puede bloquear el flujo sanguíneo desde el corazón hasta la aorta. «Esta obstrucción aparece aproximadamente en un tercio de los pacientes con miocardiopatía hipertrófica en reposo, y en otro tercio adicional con el esfuerzo», explica Pablo García Pavía, jefe de la Unidad de Cardiopatías Familiares del Hospital Puerta de Hierro de Majadahonda (Madrid) e investigador del CiberCV.
Los síntomas de la miocardiopatía hipertrófica obstructiva incluyen disnea, fatiga, dolor en el pecho, insuficiencia cardiaca, arritmias y muerte súbita. García Pavía señala que la mayoría de los pacientes tienen un curso clínico favorable y no presentan síntomas: «Es la primera causa de muerte súbita en jóvenes porque la enfermedad es muy frecuente, aunque esto sucede en una minoría de los pacientes que la padecen».
Mavacamten
«Mavacamten es el primer fármaco específicamente diseñado para tratar el sustrato patológico de la enfermedad, un exceso de puentes cruzados de actina-miosina en el sarcómero, lo que abre la puerta para la medicina personalizada en la miocardiopatía hipertrófica», explica Limeres.
Limeres indica que los resultados de los ensayos de fase III demuestran que el fármaco mejora de forma significativa los síntomas de insuficiencia cardiaca, la obstrucción en el tracto de salida del ventrículo izquierdo y los biomarcadores cardiacos, «lo que probablemente se deba a un remodelado cardiaco favorable, mejorando la calidad de vida de los pacientes». También, asegura, los subanálisis demuestran una respuesta favorable con independencia del sexo y la edad.
Seguridad
Mavacamten no está exento de eventos adversos que «obligan a una cuidadosa titulación del fármaco y a la realización de ecocardiogramas seriados debido al riesgo potencial de disfunción ventricular», alerta Limeres. Por este motivo, comprende que es probable que, al menos inicialmente, su uso en la práctica clínica se centre en los pacientes más sintomáticos.
«Puesto que su mecanismo de acción es disminuir la fuerza contráctil del corazón, si hubiera unos niveles muy importantes del fármaco en sangre podría dar lugar a problemas. Sin embargo, en el ensayo se comprobó que, con un seguimiento estrecho de los pacientes, no hubo problemas importantes», agrega García Pavía. Además, alerta, es teratogénico y tiene «numerosas interacciones medicamentosas».
Los ensayos clínicos de fase III se han llevado a cabo en pacientes con síntomas que ya recibían un betabloqueante o un calcioantagonista (estudio Explorer-HCM); o con un betabloqueante, un calcioantagonista, disopiramida o una combinación (Valor-HCM). Por este motivo, los especialistas comprenden que el fármaco se añadiría al tratamiento farmacológico de base en pacientes que permanecen sintomáticos, previo a cualquier cirugía o tratamiento invasivo.
Aficamten
El segundo inhibidor de la miosina en desarrollo es aficamten, que se investiga en un ensayo clínico de fase III con un diseño muy parecido al de mavacamten. Limeres apunta que «los objetivos de los estudios pivotales de ambos fármacos son a grandes rasgos similares», ya que contemplan una combinación de parámetros objetivos (pVO2), subjetivos (cambios en clase funcional), evaluación de calidad de vida y parámetros bioquímicos, entre otros.
El mecanismo de acción de ambos también sería similar, «con ligeras diferencias en el sitio específico de acción», observa Limeres. Sin embargo, la vida media de aficamten es más corta y también presentaría menos interacciones medicamentosas.
Incertidumbres
El experto de la SEC explica que mavacamten tiene resultados de seguimiento a cinco años, que demuestran que persisten las mejoras en la hemodinámica cardíaca, biomarcadores, síntomas y calidad de vida sin que surjan problemas importantes de seguridad.
Sin embargo, echa en falta evidencias a más largo plazo y en condiciones reales de uso. «Esto se aclarará seguramente en un futuro, cuando el fármaco esté disponible en más mercados y se haya acumulado más experiencia».
Señala que se desconoce si la eficacia del fármaco varía según el genotipo del paciente, lo que es una cuestión de «gran interés» para los especialistas en cardiopatías familiares. Asimismo, si «más allá de la mejoría sintomática» puede ser considerado un «modificador de la enfermedad».
Aunque el primer destino de estos fármacos será la segunda línea en pacientes más sintomáticos con miocardiopatía hipertrófica obstructiva, García Pavía comprende que en el futuro podrían saltar a la primera línea y también sumar una nueva indicación en pacientes con enfermedad no obstructiva: «Ya están en marcha los ensayos clínicos para comprobar la efectividad de la medicación en estos pacientes, dado que, en teoría, por su mecanismo de acción, podría ser útil en pacientes sin obstrucción dado que mejoraría el llenado del corazón y la relajación de las paredes».
Más allá, podría plantearse su aplicación en pacientes no sintomáticos e incluso en portadores de mutaciones de la enfermedad pero que todavía no la han desarrollado. «En modelos animales se ha visto que la administración de estos compuestos de forma preventiva previene el desarrollo de la enfermedad.
«El problema con este tipo de estudios es que requieren tiempos de seguimiento muy largos y primero tendremos que familiarizarnos con estas moléculas y ver si es factible económicamente su uso a largo plazo», comprende García Pavía.
Mayo 21/2023 (Diario Médico) – Tomado de Cardiología – Nueva familia de fármacos Copyright Junio 2018 Unidad Editorial Revistas, S.L.U.