jun
14
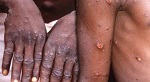 El ministro de Salud de Sudáfrica, Joe Phaahla, anunció hoy una segunda muerte relacionada con Mpox, también conocida como viruela símica.
El ministro de Salud de Sudáfrica, Joe Phaahla, anunció hoy una segunda muerte relacionada con Mpox, también conocida como viruela símica.
De momento, según el Ministerio, hay seis casos positivos conocidos de la enfermedad en el país.
Según se agrega en un comunicado al efecto, el fallecido era un paciente masculino de 38 años que ingresó en un hospital local en uMgungundlovu, de la suroriental provincia de KwaZulu-Natal.
El enfermo, que vivía con el VIH, dio positivo a Mpox el miércoles tras presentar lesiones extensas, linfadenopatías, dolor de cabeza, fatiga, úlceras orales, dolores musculares y dolor de garganta.
El Ministerio asegura estar trabajando estrechamente con los Departamentos de Salud de la central provincia de Gauteng y KwaZulu-Natal para investigar el caso.
Los datos muestran que los resultados de la secuenciación de los primeros tres casos, secuencia tipificada como clado ll b, son los mismos que los del sublinaje responsable del brote en varios países, que comenzó en 2022 y desde entonces se ha extendido a más de 100 naciones.
En su presentación, Phaahla recordó que la Mpox es una enfermedad prevenible y tratable si se diagnostica a tiempo, por lo que instó a las personas a evitar el contacto físico con alguien que tenga Mpox.
La víspera el Ministro dijo que actualmente no existe ningún tratamiento registrado para Mpox en Sudáfrica, sin embargo, acotó, la Organización Mundial de la Salud (OMS) recomienda el uso de Tecovirimat para el tratamiento de casos graves, así como en personas con un recuento de CD4 inferior a 350.
El Ministerio, reveló, obtuvo ese medicamento tras la aprobación de la Autoridad Reguladora de Productos Sanitarios de Sudáfrica (SAPHRA) sobre una base de uso compasivo para pacientes conocidos con enfermedades graves.
13 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
10
 Las temperaturas en el hemisferio norte en estos días próximos a la llegada del verano sobrepasan los promedios globales y muchas personas pueden experimentar hoy enrojecimiento y picazón en la piel provocado por el intenso calor.
Las temperaturas en el hemisferio norte en estos días próximos a la llegada del verano sobrepasan los promedios globales y muchas personas pueden experimentar hoy enrojecimiento y picazón en la piel provocado por el intenso calor.
Se trata de una afección denominada urticaria colinérgica, inducida por el calor y su aparición es debido al ejercicio de cualquier tipo o alguna situación que eleve la temperatura corporal, un baño caliente, estrés y ansiedad o climas calurosos.
Datos del informe del servicio de cambio climático del programa Copernicus de la Unión Europea del recién concluido mes de mayo demuestran que la temperatura media mundial en mayo de 2024 fue 1,52 °C superior a la media del periodo preindustrial de 1850-1900, convirtiéndose en el undécimo mes consecutivo (desde julio de 2023) con temperaturas de 1,5 °C o más por encima de esa media. Un artículo publicado en el sitio tiempo.com detalla que este tipo de urticaria está caracterizada por la aparición de pequeñas ronchas que suelen ser de color rojizo y van acompañadas de picazón intensa. Incluso, añaden, ese escozor en algunos casos puede derivar en dolor, y a la vez que aparece, puede disiparse en poco tiempo al descender la temperatura corporal.
A diferencia de una alergia típica, la urticaria colinérgica no es una reacción del sistema inmunológico a una sustancia externa específica, sino una respuesta del propio cuerpo al aumento de la temperatura interna.
Para especialistas como alergólogos y dermatólogos, la exposición solar en esta época del año puede empeorar los procesos de esta afección, cuya causa subyacente es el aumento de la acetilcolina, un neurotransmisor que se libera cuando el cuerpo intenta regular su temperatura a través del sudor.
En las personas con urticaria colinérgica, esta liberación de acetilcolina desencadena una reacción en la piel, que conduce a las ronchas y picazón.
Aconsejan los especialistas, entonces, mantener una buena higiene corporal con jabón suave o neutro, evitar las duchas de agua caliente, el exceso de exposición solar y protegerse debidamente.
Recomiendan a la par, manejar el estrés, que puede derivar en sudoración y problemas en la piel, no hacer ejercicio físico en las horas más calurosas del día, ni usar ropa muy ajustada en lugares con altas temperaturas.
06 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
jun
6
 Renombrado y afamado tras ganar el Nobel por sus descubrimientos sobre las neuronas, Ramón y Cajal siguió investigando una idea aún más innovadora: cómo regenerar el tejido nervioso. Cien años después, el científico Antonio Campos ha desarrollado tejidos artificiales con potencial para regenerar órganos y curar a los pacientes.
Renombrado y afamado tras ganar el Nobel por sus descubrimientos sobre las neuronas, Ramón y Cajal siguió investigando una idea aún más innovadora: cómo regenerar el tejido nervioso. Cien años después, el científico Antonio Campos ha desarrollado tejidos artificiales con potencial para regenerar órganos y curar a los pacientes.
Campos, catedrático de Histología en la Universidad de Granada ocupa el sillón número 38 de la Real Academia Nacional de Medicina, el mismo que ocupó Santiago Ramón y Cajal, y ha dedicado su labor docente e investigadora a la ingeniería tisular, un área innovadora de la histología que hace un siglo sólo podía vislumbrar alguien como el nobel español.
Este médico humanista, pionero de la investigación de tejidos e impulsor del primer programa de doctorado en ingeniería tisular en España es, además, uno de los mayores conocedores de la figura del nobel español y el comisario de la exposición sobre Ramón y Cajal que durante cuatro meses ha albergado la Real Academia Nacional de Medicina, en la céntrica plaza de Ópera de Madrid.
«Las investigaciones de Cajal, plasmadas en su obra ‘Histología del sistema nervioso del hombre y los vertebrados’, fueron esenciales para la ciencia. Ese libro, como los ‘Principia’ de Isaac Newton o ‘El origen de las especies’ de Darwin, abrió una puerta a un mundo desconocido, la puerta hacia el conocimiento de los circuitos y estructuras del sistema nervioso que hasta entonces no se conocían», explica Campos en una entrevista con EFE.
«A día de hoy todos sabemos que sus descubrimientos histológicos marcaron un antes y un después en el conocimiento de la función y la patología del sistema nervioso pero pocos saben que al final de su trayectoria científica, con la ayuda Jorge Francisco Tello -uno de sus discípulos-, creó conductos de ciáticos vacíos en los que ponían médula de sauco y hacían que las terminaciones nerviosas continuaran a través de ellos para inervar las zonas periféricas denervadas. Básicamente lo que hacemos hoy en día con biomateriales para crear nervios artificiales», destaca Campos.
Cajal y Tello intentaron una proeza, regenerar el tejido nervioso, y lo hicieron un siglo antes de que Robert Langer y Joseph P. Vacanti, en un artículo publicado en la revista Science en 1993, definieran por primera vez el concepto de ‘ingeniería tisular’, el campo que usa la ingeniería y las ciencias de la vida para desarrollar tejidos artificiales con fines terapéuticos y que supuso un cambio de paradigma en la medicina.
Pioneros en Granada
Uno de los grupos pioneros en ingeniería tisular en España es el que dirige Antonio Campos en la Universidad de Granada, que desde finales de la década de 1990 intenta generar tejidos artificiales lo más biomiméticos posible con los tejidos naturales para poder curar a los pacientes.
«Lo que hacemos ahora ha cambiado el paradigma de la histología porque ya no está orientada solo a dar con el diagnóstico, sino a la terapéutica porque de un tiempo a esta parte hemos comprobado que los tejidos también curan», dice.
Córnea, piel, nervios, mucosa oral, cartílagos y hasta paladares infantiles son algunos de los tejidos que investiga el grupo de Campos. De momento, la córnea y el paladar artificiales han sido ya aprobados por la Agencia del Medicamento para su ensayo, y la piel está aprobada para uso compasivo hospitalario en grandes quemados.
Este modelo de piel artificial ya se ha probado con éxito en más de diez pacientes. «La primera fue una mujer con quemaduras en casi el 80 % de su cuerpo, lo que implicaba una altísima probabilidad de mortalidad».
A partir de una muestra de piel sana de dicha paciente se fabricaron, en calidad farmacéutica, láminas de piel biomiméticas con células de la paciente y biomateriales generados por el grupo (como una recreación de su propia piel) que fueron trasplantadas a la paciente. «Tres meses después, la mujer fue dada de alta», recuerda Campos con emoción. «Y aunque todavía la piel artificial creada no es perfecta, esa piel le ha permitido vivir», subraya.
«Luego, por una de esas casualidades que a veces se dan en la vida, tuvimos noticia de la extraordinaria evolución que tuvo en su vida otro de los pacientes tratados con la piel artificial generada en Granada. Un profesor asociado de nuestro grupo de investigación participaba en una subida al monte Kilimajaro cuando se encontró con un joven que participaba en la escalada y que le contó que la piel de gran parte de su cuerpo era artificial y había sido creada en Granada. ¡Era la piel que habíamos hecho nosotros!».
Y no solo eso, «gracias a este encuentro casual, supimos que, motivado por la recuperación, había corrido maratones, escalado el Mont Blanc y había cruzado a nado el Estrecho de Gibraltar. Estaba encantado con su piel nueva y quería estimular a otros pacientes con grandes quemaduras como las suyas», relata Campos emocionado.
Actualmente, «el grupo de ingeniería tisular de Granada investiga un nuevo modelo de piel artificial con nanopartículas cargadas de antibióticos incorporadas en su interior para poder resolver una de mayores complicaciones que padecen los grandes quemados: la contaminación con unas bacterias llamadas pseudomonas que pueden acabar incluso con la vida del enfermo», comenta Campos a EFE.
Este grupo de investigación también ha desarrollado una córnea artificial que ya está en la segunda fase del ensayo clínico y en próximas fechas se implantará el primer paladar a un niño con malformación. «Son proyectos y metas que merecen la pena, ¿verdad? pero creo que también es importante que se sepa que en nuestro país se hace investigación innovadora y original que puede resolver problemas hasta ahora considerados irresolubles».
Un Museo de la Medicina
Y es que Campos es un gran defensor de la ciencia y la medicina que se han hecho en España. «Se han hecho aportaciones brillantes de las que nuestra sociedad debería tomar conciencia porque como decía el poeta alemán Goethe, ‘todo lo que recibimos de nuestros padres, hay que conquistarlo’, es decir, hay que valorarlo, celebrarlo y hacerlo nuestro para realmente poseerlo», opina Campos.
Para este médico humanista, profundo conocedor de la historia científica española, una buena manera de homenajear a todos los médicos y profesionales de la salud de este país que han luchado contra la enfermedad, especialmente durante la última pandemia, sería promover un Museo Español de la Medicina, «un lugar que pusiera en valor, entre otras muchas aportaciones a la medicina, avances como la campaña de vacunación que Balmis llevó a cabo en el siglo XIX en varios continentes para luchar contra la viruela, o a figuras como Fidel Pagés, el médico militar que inventó la anestesia epidural en un hospital en Melilla».
«Sería un museo para difundir las contribuciones de los españoles a la ciencia médica, no siempre reconocidas, en el contexto global de la historia de la medicina para dar a conocer la lucha del ser humano contra la enfermedad, en el curso del tiempo, y procurar la progresiva conquista de la salud. Conocer la evolución histórica de la medicina es la mejor educación sanitaria posible para valorar la realidad médica y sanitaria que actualmente poseemos como seres humanos y como sociedad.
«Necesitamos un poco de autoestima científica en España y continuidad en la investigación en las distintas ramas de la ciencia médica», reclama este científico gaditano.
Y es que, realmente, Ramón y Cajal fue excepcional pero no fue el único médico brillante de nuestra historia. Antonio Campos es uno de ellos.
03 junio 2024|Fuente: EFE |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2023. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
jun
1
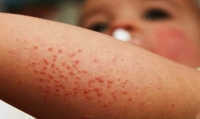 El Ministerio de Salud y Asistencia Social (Mspas) de Guatemala informó hoy que intensificó las acciones de vigilancia por el caso de un joven de 18 años, proveniente de Turquía, positivo a sarampión.
El Ministerio de Salud y Asistencia Social (Mspas) de Guatemala informó hoy que intensificó las acciones de vigilancia por el caso de un joven de 18 años, proveniente de Turquía, positivo a sarampión.
Mediante un comunicado, la cartera describió que el joven transitó vía terrestre por el país y al pasar a México consultó el 20 último, en el estado de Guanajuato, un centro sanitario que confirmó la enfermedad.
Se estableció, según el intercambio con el Centro Nacional de Enlace de la nación vecina que, durante su trayecto por este territorio, el paciente no se encontraba dentro del período de transmisibilidad.
Por lo tanto, el riesgo de presencia de casos contagiados en la nación es bajo, remarcó.
No obstante, el Mspas comunicó del caso a las autoridades de El Salvador e intercambió con las direcciones departamentales para alertar e intensificar el trabajo e identificar sospechosos de enfermedad febril exantemática en sus comunidades.
El organismo recomendó a padres, madres y cuidadores que vacunen a los niños, con las dos dosis del fármaco que conforma el esquema, a los 12 y 18 meses de vida, lo cual –acotó- genera una protección para toda la vida.
Si el niño está más grande y no ha sido inmunizado, puede recibir ambos pinchazos con seis meses de diferencia, entre el primero y segundo, sin importar la edad, explicó.
Los síntomas del sarampión inician con fiebre, malestar general, ronchas con manchas y puntos rojos y se extiende del tórax hacia el resto del cuerpo.
Al presentar estos es necesario asistir al servicio de salud más cercano, advirtió el Mspas en el texto.
Fuentes oficiales de salud divulgaron el pasado 1°. de marzo una alerta epidemiológica a causa de casos de sarampión en Estados Unidos y Argentina, debido a la baja cobertura de vacunación existente en Guatemala.
Los niveles de inyección de primera dosis, trascendió entonces, llegaban al 88 % ciento y el refuerzo al 77, cuando lo ideal sería 95 %.
Datos del Programa Nacional de Inmunizaciones detallaron que la cobertura de la primera aplicación de vacuna contra el sarampión cerró el 2023 con 88 % y la de segunda, que es 18 meses después, con 77.
La última vez que Guatemala superó el 90 % en el esquema de vacunación fue en 2017, recordaron especialistas.
El Mspas señaló que la mejor forma de prevenir el sarampión es con la inmunización ya que no existe un tratamiento específico y la mayoría de las pacientes se recuperan en dos o tres semanas.
30 mayo 2024|Fuente: Prensa Latina |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2023. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
may
30
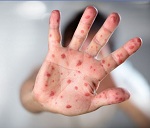 Los casos de sarampión en Europa continúan en ascenso y se prevé que este año las cifras superen el número total notificado en 2023, informaron hoy la OMS y la Unicef.
Los casos de sarampión en Europa continúan en ascenso y se prevé que este año las cifras superen el número total notificado en 2023, informaron hoy la OMS y la Unicef.
Según datos oficiales, en el primer trimestre de 2024 se reportaron 56 634 casos de sarampión y cuatro muertes en 45 de los 53 países de la Región Europea de la Organización Mundial de la Salud (OMS).
De continuar incrementándose, en el año en curso estas cifras superarán con creces los registros de 2023, cuando 41 países notificaron 61 070 casos y 13 muertes, según un comunicado de prensa emitido este martes por la OMS y el Fondo de las Naciones Unidas para la Infancia (Unicef).
Casi la mitad de los reportes de 2023 ocurrieron entre menores de cinco años, lo que refleja una acumulación de niños que no recibieron las vacunas de rutina contra el sarampión y otras enfermedades prevenibles durante la pandemia de covid-19, junto con una lenta recuperación de la cobertura de vacunación en 2021 y 2022.
Entre los niños menores de cinco años que contrajeron sarampión en 2023, más de las tres cuartas partes no habían recibido ninguna dosis de vacuna contra el sarampión, en tanto alrededor del 99 por ciento no recibieron las dos dosis que confieren la protección necesaria.
«A medida que los casos continúan aumentando necesitamos medidas gubernamentales urgentes para fortalecer los sistemas de salud e implementar disposiciones de salud pública efectivas para garantizar la protección de los niños contra esta enfermedad peligrosa pero prevenible», afirmó Regina De Dominicis, directora regional de Unicef para Europa y Asia Central.
El sarampión tiene un efecto devastador en la salud de los niños, y los pequeños corren mayor riesgo de sufrir complicaciones graves.
Las altas tasas de hospitalización y el debilitamiento prolongado del sistema inmunológico de los infantes los hacen más vulnerables a otras enfermedades infecciosas.
Más de la mitad de las personas que contrajeron sarampión en la Región en 2023 fueron hospitalizadas, lo que demuestra la grave carga que supone para las familias y los sistemas de atención de salud.
«Incluso un caso de sarampión debería ser un llamado urgente a la acción», señaló el doctor Hans Henri P. Kluge, director regional de la OMS para Europa.
El experto instó a todos los países a tomar medidas inmediatas, incluso cuando la cobertura general de inmunización sea alta, para vacunar a los vulnerables, cerrar las brechas de inmunidad y así evitar que el virus se arraigue en cualquier comunidad.
El pasado año hubo más de 300 000 casos de sarampión en todo el mundo y las cifras notificadas hasta ahora en 2024 indican que el total anual igualará o superará este número.
28 mayo 2024|Fuente: Prensa Latina |Tomado de |Noticia
may
15
 El virus del herpes simple 1 (HSV-1), un patógeno humano con elevada prevalencia en la población y capacidad para instalarse en las células del sistema nervioso, aumenta el riesgo de padecer Alzheimer, se conoció hoy.
El virus del herpes simple 1 (HSV-1), un patógeno humano con elevada prevalencia en la población y capacidad para instalarse en las células del sistema nervioso, aumenta el riesgo de padecer Alzheimer, se conoció hoy.
De acuerdo con un estudio publicado en la revista Alzheimer’s Research & Therapy, los expertos demostraron que, en personas mayores asintomáticas, donde el grado de infección de HSV-1 está específicamente relacionado con las placas de beta amiloide que aparecen décadas antes de los primeros síntomas del Alzheimer.
Además, la investigación corroboró que la relación entre el HSV-1 y la carga de beta-amiloide cerebral es especialmente evidente en aquellos casos que portan la variante genética APOE4, considerado el factor de riesgo genético más importante para desarrollar Alzheimer y que posee alrededor del 25 por ciento de la población.
Por otro lado, revela la investigación, los niveles elevados de HSV-1 podrían no solo contribuir a incrementar la carga de beta amiloide cerebral sino también a aumentar los niveles de inflamación periférica, aspecto que facilitaría el desarrollo de la enfermedad.
«No es que el virus del herpes simple 1 cause Alzheimer, probablemente sea un factor más que contribuye a allanar el camino a la enfermedad», aclararon los expertos.
Sin embargo, varios estudios sobre esa enfermedad ya habían demostrado que infecciones crónicas bacterianas y/o víricas podrían contribuir, de diversa forma, a la patogénesis del Alzheimer.
La infección con HSV-1, contraída en la infancia en la mayoría de casos, se localiza en las células epiteliales de la mucosa oral/nasal desde donde el virus es transportado a las neuronas de los ganglios del nervio trigémino para permanecer allí latente durante toda la vida.
14 mayo 2024|Fuente: Prensa Latina |Tomado de |Noticia

