dic
11
 Una investigación realizada en adultos mayores con apnea del sueño revela que el rendimiento de la memoria verbal es significativamente peor en las mujeres que también padecen insomnio, publicó el Journal of Clinical Sleep Medicine.
Una investigación realizada en adultos mayores con apnea del sueño revela que el rendimiento de la memoria verbal es significativamente peor en las mujeres que también padecen insomnio, publicó el Journal of Clinical Sleep Medicine.
Los resultados muestran que los adultos mayores con insomnio y apnea del sueño comórbidos (Comisa) mostraron un peor rendimiento de memoria que aquellos con solo apnea del sueño.
Esta interacción se mantuvo significativa incluso después de ajustar por edad, índice de masa corporal, gravedad de la apnea del sueño y educación.
Sin embargo, al analizar por sexo, Comisa se asoció significativamente con peores resultados de memoria verbal en las mujeres, pero no en los hombres.
“Esperábamos que padecer insomnio y apnea del sueño empeoraría la memoria en todos, pero solo las mujeres mayores mostraron esta vulnerabilidad”, afirmó la autora principal, Breanna Holloway, doctora en psicología clínica y medicina conductual e investigadora postdoctoral en la Facultad de Medicina de la Universidad de California.
La investigación involucró a 110 adultos mayores de entre 65 y 83 años diagnosticados con apnea obstructiva del sueño.
Completaron un estudio del sueño nocturno y pruebas cognitivas, y se evaluaron el insomnio y la memoria verbal mediante herramientas validadas, resultando que Comisa estuvo presente en el 37 por ciento de los participantes.
Estos resultados apuntan a un riesgo que se pasa por alto en mujeres con insomnio y apnea del sueño, afirmó Holloway.
“Dado que las mujeres son más propensas a padecer insomnio y a menudo no reciben un diagnóstico de apnea del sueño, reconocer y tratar Comisa de forma temprana podría ayudar a proteger la memoria y reducir el riesgo de demencia”, aseveró la especialista.
01 diciembre 2025 | Fuente: Prensa Latina | Tomado de | Noticia
dic
3
 El otorrinolaringólogo de la Clínica Universidad de Navarra, el doctor Jorge de Abajo, lidera en España una terapia que permite en la mayoría de los casos de apnea del sueño prescindir de la presión continua positiva (CPAP) y las incomodidades asociadas a su uso, gracias a la implantación de un dispositivo electrónico debajo de la barbilla mediante una técnica quirúrgica mínimamente invasiva.
El otorrinolaringólogo de la Clínica Universidad de Navarra, el doctor Jorge de Abajo, lidera en España una terapia que permite en la mayoría de los casos de apnea del sueño prescindir de la presión continua positiva (CPAP) y las incomodidades asociadas a su uso, gracias a la implantación de un dispositivo electrónico debajo de la barbilla mediante una técnica quirúrgica mínimamente invasiva.
El dispositivo, que estimula bilateralmente el nervio hipogloso, ya se ha implantado en siete pacientes en España, y cuatro de ellos han sido atendidos por el Departamento de Otorrinolaringología de la Clínica Universidad de Navarra, tanto en Madrid como en Pamplona.
Este dispositivo se ubica sobre las ramas del nervio hipogloso de manera bilateral. Una vez activado, la estimulación eléctrica permite mantener la vía aérea superior convenientemente abierta, evitando la aparición de la apnea obstructiva del sueño.
«Durante el sueño, la musculatura de la lengua y la faringe se relaja. En algunos pacientes, eso produce un colapso de la vía aérea y, secundariamente, la apnea obstructiva. La estimulación del nervio hipogloso permite mantener un tono muscular constante que impide el colapso de la musculatura mediante la estimulación eléctrica modulada», señalan.
El implante se realiza a través de una cirugía delicada, pero «muy bien tolerada por el paciente en términos de riesgos, dolor o molestias». El procedimiento requiere anestesia general e implica una noche de ingreso hospitalario.
Tras su colocación «hay que esperar dos meses para que los tejidos circundantes cicatricen bien, de tal manera que el implante se asiente adecuadamente. Después de este periodo se ejecuta la primera activación tras la que el paciente se va adaptando al estimulo y el equipo técnico optimiza la programación para cada caso. «Desde la intervención hasta que el equipo se encuentra totalmente operativo transcurren, aproximadamente, seis meses. Una vez superado ese periodo, la mayor parte de los pacientes disfrutan de un sueño de calidad sin necesidad de utilizar la CPAP», explican.
El dispositivo cuenta con un componente externo, donde se encuentran la batería y los sistemas electrónicos de control del estímulo. «Con este diseño, los pacientes pueden beneficiarse de las actualizaciones de software y de hardware, así como de la resolución de muchos problemas técnicos sin necesidad de someterse a una nueva intervención quirúrgica, a diferencia de lo que ocurre con otros dispositivos totalmente implantables», señala el doctor Carlos Prieto.
La apnea obstructiva del sueño es una alteración respiratoria que se produce por la obstrucción intermitente y repetitiva de la vía aérea superior durante el sueño. Dicho bloqueo origina una interrupción completa (apnea) o parcial (hipopnea) del flujo aéreo.
02 diciembre 2024|Fuente: Europa Press |Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2024. Agencia Informativa Latinoamericana Prensa Latina S.A.|Noticia
jun
24
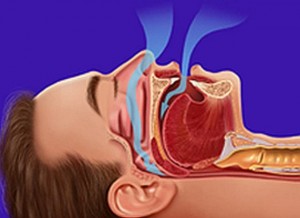 Investigadores de la Universidad de California, Estados Unidos, demostraron el potencial de la tirzepatida, conocida por controlar la diabetes tipo 2, como el primer tratamiento farmacológico eficaz para la apnea obstructiva del sueño (AOS).
Investigadores de la Universidad de California, Estados Unidos, demostraron el potencial de la tirzepatida, conocida por controlar la diabetes tipo 2, como el primer tratamiento farmacológico eficaz para la apnea obstructiva del sueño (AOS).
Se trata de un trastorno caracterizado por episodios repetidos de respiración irregular por el bloqueo total o parcial de las vías respiratorias superiores, que padecen unos 936 millones de persona en el mundo, publicó este viernes New England Journal of Medicine.
La AOS puede provocar una reducción de los niveles de oxígeno en la sangre y también puede estar asociada a un mayor riesgo de complicaciones cardiovasculares, como hipertensión y enfermedades cardíacas.
Este estudio marca un hito significativo en el tratamiento de la AOS, al ofrecer una variante terapéutica prometedora que aborda las complicaciones respiratorias y metabólicas, afirmó Atul Malhotra, autor principal de la investigación y profesor de medicina en el centro universitario.
Durante la pesquisa, que involucró a 469 participantes diagnosticados con obesidad clínica y que vivían con AOS de moderada a grave, descubrieron que la tirzepatida provocó una reducción significativa en el número de interrupciones de la respiración durante el sueño, un indicador clave utilizado para medir la gravedad de la apnea.
Además, la terapia con medicamentos mejoró otros aspectos relacionados con la AOS, como la reducción de los factores de riesgo de enfermedades cardiovasculares y la mejora del peso corporal.
Históricamente, tratar la AOS significaba usar dispositivos durante el sueño para aliviar las dificultades y los síntomas respiratorios, dijo Malhotra.
«Este nuevo tratamiento farmacológico ofrece una alternativa más accesible para las personas que no pueden tolerar o adherirse a las terapias existentes. Creemos que la combinación de la terapia con la pérdida de peso será óptima para mejorar el riesgo cardiometabólico y los síntomas», añadió.
La tirzepatida, destacó, también puede actuar sobre mecanismos subyacentes específicos de la apnea del sueño, lo que podría conducir a un tratamiento más personalizado y eficaz.
21 junio 2024|Fuente: Prensa Latina |Tomado de |Noticia
feb
14
 Dormir en pareja supone compartir intimidad, zona de descanso y horarios de sueño por lo que puede condicionar la calidad de vida de la pareja y, del mismo modo, la pareja puede influir en el sueño. Según demuestran distintos estudios científicos, revisados por la Sociedad Española de Neurología (SEN), con motivo del Día de San Valentín. ‘Se han encontrado diversas evidencias científicas de que el cronotipo, o lo que es lo mismo, la inclinación biológica a dormir y estar despierto en ciertos horarios y alerta en otros, puede determinar encontrar pareja’, señala la coordinadora del Grupo de Estudio de Trastornos de la Vigilia y Sueño de la Sociedad Española de Neurología (SEN), la doctora Ana Fernández Arcos. Así, explica que ‘dos personas con cronotipos extremadamente opuestos, que son muy matutinas o vespertinas difícilmente convergirán debido a la escasa coincidencia en su tiempo libre en lugares comunes’.
Dormir en pareja supone compartir intimidad, zona de descanso y horarios de sueño por lo que puede condicionar la calidad de vida de la pareja y, del mismo modo, la pareja puede influir en el sueño. Según demuestran distintos estudios científicos, revisados por la Sociedad Española de Neurología (SEN), con motivo del Día de San Valentín. ‘Se han encontrado diversas evidencias científicas de que el cronotipo, o lo que es lo mismo, la inclinación biológica a dormir y estar despierto en ciertos horarios y alerta en otros, puede determinar encontrar pareja’, señala la coordinadora del Grupo de Estudio de Trastornos de la Vigilia y Sueño de la Sociedad Española de Neurología (SEN), la doctora Ana Fernández Arcos. Así, explica que ‘dos personas con cronotipos extremadamente opuestos, que son muy matutinas o vespertinas difícilmente convergirán debido a la escasa coincidencia en su tiempo libre en lugares comunes’.
También se ha visto que en las parejas con preferencias horarias distintas puede haber dificultades en la convivencia por querer adaptarse, siendo complicado si uno de ellos debe forzar los horarios de sueño afectando al descanso. Y, en esos casos, pueden darse problemas de sueño y de funcionamiento de la pareja. Por el contrario, se encuentran y son más afines las parejas con un cronotipo similar debido a que será más fácil que tengan intereses y aficiones comunes.
Algunos estudios han observado una mejor calidad de sueño cuando las personas duermen juntas, a pesar de que puedan darse más despertares, con un tiempo total de sueño menor. Se ha detectado un beneficio para la arquitectura de sueño, con un incremento del 10 por ciento en la duración de la fase de sueño REM.
Dormir en pareja también parece favorecer el vínculo, la intimidad y el sentido de seguridad y protección. Además, implica hábitos y rutinas compartidas, por lo que algunos estudios apuntan a que podría tener un efecto protector en el desarrollo y mantenimiento del insomnio en parejas que mantienen rutinas saludables porque, del mismo modo que las parejas que cuidan la dieta o se animan a abandonar el tabaquismo, el hecho de que las personas cuiden de su descanso también puede ayudar a que la pareja lo haga. ‘Por el contrario, las parejas que duermen juntas durante años y deciden separarse de cama o incluso de habitación presentan un cambio importante de su ritual de ir a dormir que puede ser en cierta manera disruptor.
Es cierto que dormir juntos implica una expectativa social de un comportamiento de pareja o matrimonio considerado adecuado, pero dormir separados no debería ser indicativo de una pareja rota o desapegada, sino que debe surgir tras tener un diálogo acerca de cómo mejorar de forma individual el sueño y para tener una relación más satisfactoria, comenta la vocal del Grupo de Estudio de Trastornos de la Vigilia y Sueño de la Sociedad Española de Neurología (SEN), la doctora Celia García Malo.
La doctora Malo asegura que ‘aún hay muchas variables a tener en cuenta en cuanto a dormir en pareja’ ya que la mayoría de los estudios se han hecho con parejas heterosexuales, ‘por lo que deberían estudiarse las diferencias entre hombres y mujeres y orientación sexual y género’.
Está ampliamente estudiado que cuando un miembro de la pareja sufre un trastorno de sueño, puede complicar el descanso de la otra persona. Por ejemplo, los compañeros de cama de personas con ronquidos o apneas obstructivas del sueño pueden presentar dificultades para conciliar el sueño y molestias diurnas como cefalea o somnolencia.
Se ha observado que el hecho de estar en una relación y que la pareja le apoye puede ser un punto clave para aceptar que se sufre algún tipo de trastorno del sueño y estos pacientes suelen adaptarse mejor al tratamiento.
Los compañeros de cama pueden ser fundamentales en la identificación de los trastornos de sueño no percibidos por el propio paciente y también están relacionados con el éxito del tratamiento, ya que de él también dependerá su propio descanso’, comenta la doctora Celia García Malo. Los estudios realizados parecen apuntar a que dormir en pareja aporta beneficios emocionales, aunque puede resultar complicado en situaciones de diferentes cronotipos o en presencia de trastornos de sueño.
A pesar de que los problemas del sueño hayan sido normalizados o culturalmente aceptados, mejorar el descanso tiene que ser una prioridad para todos porque el sueño es esencial para la salud, tanto para la persona que sufre un trastorno, como para su compañero de cama. Por ejemplo, tratar las apneas con CPAP supone una gran mejora del descanso tanto para el paciente como para su compañero.
Cualquier persona que no consiga tener un sueño reparador o sospeche de algún problema en su sueño, tanto suyo como de su pareja, debería consultar con su médico’, concluyen las expertas.
Por último, la SEN recuerda que dormir en pareja también implica adaptar el ambiente más adecuado para el descanso, entre lo que se incluye la elección de la ropa de la cama, la temperatura o las condiciones de oscuridad del dormitorio. Es recomendable que el ambiente sea más bien fresco y mantener oscuridad, favoreciendo el silencio en esa zona de la casa.
13 de febrero 2024| Fuente: Europa Press| Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A
sep
18
 La apnea obstructiva del sueño sigue siendo una afección significativamente infradiagnosticada, a pesar de su elevada prevalencia. Los médicos de atención primaria desempeñan un papel fundamental en la identificación de los pacientes con esta afección. Para diagnosticarla eficazmente, es imprescindible aumentar la concientización y mejorar la comunicación. Por suerte, ya se dispone de varias pruebas diagnósticas sencillas y se avecinan otras aún más refinadas, impulsadas por la inteligencia artificial.
La apnea obstructiva del sueño sigue siendo una afección significativamente infradiagnosticada, a pesar de su elevada prevalencia. Los médicos de atención primaria desempeñan un papel fundamental en la identificación de los pacientes con esta afección. Para diagnosticarla eficazmente, es imprescindible aumentar la concientización y mejorar la comunicación. Por suerte, ya se dispone de varias pruebas diagnósticas sencillas y se avecinan otras aún más refinadas, impulsadas por la inteligencia artificial.
Reconocer el problema
En el Congreso Internacional 2023 de la European Respiratory Society (ERS), que tuvo lugar en Milán, Italia, la Dra, Cláudia Sofia De Almeida Vicente Ferreira, médica familiar de Coimbra, Portugal, y coordinadora del Respiratory Diseases Interest Group (GRESP) de la Portuguese Association of General and Family Medicine (APMGF), destacó los retos que plantea el diagnóstico de la apnea obstructiva del sueño.
«La apnea del sueño está infradiagnosticada porque los síntomas más comunes, como la somnolencia diurna excesiva o los ronquidos, son infravalorados por los pacientes. La gente no acude al médico y se queja de ello. A veces se detecta en medio de otras cosas», dijo a Medscape.
Además, las atareadas agendas de los médicos y sus limitados tiempos de consulta hacen que a menudo se centren en los síntomas que refieren los pacientes y no presten suficiente atención a la calidad del sueño. Esto puede verse agravado por la tendencia de los profesionales médicos a subestimar los riesgos asociados a la apnea obstructiva del sueño, ya que no se relaciona directamente con la mortalidad, a pesar de su clara conexión con los riesgos cardiovasculares.
Identificar y reconocer los factores de riesgo puede facilitar la sospecha de apnea obstructiva del sueño durante las evaluaciones de los pacientes. Estos factores abarcan tanto elementos estructurales (por ejemplo, anomalías craneofaciales y de las vías respiratorias altas) como no estructurales (por ejemplo, tabaquismo, consumo de alcohol o sedantes). Si bien los hombres tienen más riesgo, las mujeres posmenopáusicas que no reciben hormonoterapia sustitutiva afrontan riesgos similares. Algunas afecciones médicas, como el hipotiroidismo, la acromegalia, la amiloidosis, el síndrome de Cushing y el síndrome de Down, también se han asociado a la apnea obstructiva del sueño. Una exploración física completa puede proporcionar pistas adicionales: la obesidad, el perímetro del cuello, la puntuación de Mallampati y los problemas nasales y faríngeos.
Hay que preguntar activamente
Una vez considerada la posibilidad de apnea obstructiva del sueño, el siguiente paso es preguntar a los pacientes sobre sus síntomas. Los cuestionarios son instrumentos diagnósticos sencillos pero valiosos para este fin. El cuestionario STOP (acrónimo conformado por el nombre de los síntomas en inglés) consta de cuatro preguntas clave:
¿Ronca (Snore) fuerte (más fuerte que al hablar o tan fuerte que se le oiga a través de puertas cerradas)?
¿Se siente a menudo cansado (Tired), fatigado o somnoliento durante el día?
¿Alguien ha observado (Observed) que deja de respirar mientras duerme?
¿Tiene o recibe tratamiento para la presión arterial elevada (Pressure)?
El cuestionario STOP-BANG añade cuatro atributos clínicos:
Obesidad (índice de masa corporal >35 kg/m2)
Edad (>50 años)
Talla del cuello (>40 cm)
Sexo
Los pacientes se clasifican en las categorías de riesgo bajo, intermedio o alto de apnea obstructiva del sueño.
También es útil la escala de somnolencia de Epworth, que se autoadministra: los pacientes valoran la probabilidad de quedarse dormidos en diversos contextos diurnos; estos cuestionarios pueden integrarse perfectamente en las consultas sistemáticas de los pacientes.
Comorbilidades y tipo de trabajo
Los médicos de atención primaria deben evaluar cuidadosamente las comorbilidades, sobre todo las relacionadas con el riesgo cardiovascular. Los pacientes con hipertensión resistente, hipertensión pulmonar o fibrilación auricular recurrente tras cardioversión o ablación deben tener prioridad para someterse a pruebas diagnósticas; aquellos con otras afecciones, como arteriopatía coronaria o enfermedad cerebrovascular, también deben ser remitidos a una clínica del sueño si se sospecha de apnea obstructiva del sueño tras una evaluación exhaustiva. El padecimiento se ha asociado con la diabetes de tipo 2, el síndrome metabólico y el asma.
Conseguir acceso a los servicios de estudio del sueño y a la terapia posterior, como la presión positiva continua en las vías respiratorias, puede ser todo un reto. Los médicos de atención primaria deben priorizar a los pacientes en función de sus niveles de riesgo. El tipo de trabajo desempeña un papel importante en esta priorización, ya que la fragmentación del sueño y la somnolencia diurna pueden provocar accidentes laborales y de tráfico.
«Se ha de incluir el tipo de trabajo en el perfil del paciente. ¿Qué es lo que hace? ¿Está sentado en un escritorio o trabaja en altura, conduce o maneja máquinas? Estos trabajadores son pacientes de alto riesgo», continuó la Dra. De Almeida Vicente Ferreira.
«Creo que el médico familiar desempeña un papel clave en el seguimiento. Nadie más vigilará el cumplimiento de la presión positiva continua en las vías respiratorias y comprobará si funciona o no. Si el paciente no la utiliza o si no es eficaz, sigue habiendo alguien que paga la máquina (el sistema nacional de salud o una compañía de seguros). Y lo que es más importante, si la presión positiva continua en las vías respiratorias no funciona, no estamos mejorando la vida de nuestro paciente en lo que respecta a reducción del riesgo cardiovascular y mejora de la calidad de vida».
¿Son las pruebas a domicilio una opción viable?
El diagnóstico de la apnea obstructiva del sueño suele depender de la polisomnografía nocturna en clínicas del sueño especializadas, lo que a menudo se asocia a largas listas de espera. Los investigadores trabajan activamente en sensores innovadores y soluciones digitales para realizar pruebas del sueño en el domicilio, pero según la Dra. De Almeida Vicente Ferreira, aún no están listos para su uso generalizado: «Los estudios domiciliarios con menos parámetros de evaluación (como el pulso y los niveles de oxígeno) no son tan seguros ni sensibles para establecer un diagnóstico correcto y completo. En realidad, la estructura del sueño es muy compleja. La prueba debe ser realizada y leída por un equipo especializado».
Aun así, según Renaud Tamisier, profesor de fisiología clínica de la Université Grenoble Alpes, en La Tronche, Francia, las pruebas del sueño simplificadas podrían ser muy útiles. «Hay muchos pacientes que siguen sin diagnosticarse a pesar de tener una apnea del sueño grave, con síntomas y comorbilidades. Estos pacientes no suelen ser conscientes de su enfermedad, pero se quejan de cambios en su calidad de vida con cansancio y somnolencia excesivos. Además, no están conectados con el sistema asistencial, por diferentes motivos, entre ellos la falta de tiempo para consultar a un médico del sueño y realizarse una polisomnografía, los costos asistenciales, la negligencia. Por lo tanto, proporcionar a través de la atención primaria un enfoque diagnóstico sencillo merece esfuerzos e investigación», dijo a Medscape.
Las nuevas tecnologías podrían permitir la aplicación de pruebas diagnósticas del sueño en el domicilio, con la ventaja añadida de los registros de varias noches para superar los retos de la variabilidad nocturna del índice de apnea-hipopnea. Estos nuevos métodos de prueba deberían ser rentables, fáciles de instalar y de utilizar. Tamisier continuó: «El problema del diagnóstico del sueño es que hasta ahora no se disponía de estos dispositivos. Muchos médicos utilizan registros del sueño de tipo III, que están dedicados a médicos del sueño muy capacitados, pero utilizan análisis automáticos que en muchos casos no tienen éxito. Para un médico del sueño entrenado, es fácil ver que el resultado es inexacto. Se están construyendo nuevos dispositivos para el análisis automático que utilizan algoritmos de inteligencia artificial. Dado que por su diseño son automáticos, la tasa de éxito es muy alta y, si se utilizan con el propósito adecuado, podrían ser muy eficaces y rápidos».
En conclusión, el diagnóstico de la apnea del sueño es cada vez más factible gracias a los avances en las pruebas diagnósticas y la tecnología. Sin embargo, es crucial que los médicos de atención primaria actúen con cautela en los casos en los que la presentación clínica no es sencilla o cuando la apnea obstructiva del sueño se asocia a comorbilidades. La coordinación de la atención y unos límites claros son vitales para garantizar un tratamiento eficaz y mejorar los resultados en los pacientes.
Referencia
De Almeida Vicente Ferreira CF. Obstructive sleep apnea. Easy to identify and in diagnose in primary care settings. Congreso Internacional 2023 de la European Respiratory Society (ERS). Presentado el 9 de septiembre de 2023; Milán, Italia.
14/09/2023
Fuente: Medscape en español Tomado Noticias y Perspectivas Copyright © 1994-2023 by WebMD LLC.
ago
9
La consolidación del sueño y la ausencia de apnea del sueño optimizan la cognición
Puntos clave
¿Qué aspectos de la arquitectura del sueño y los trastornos del sueño relacionados con la respiración están asociados con la función cognitiva en adultos de mediana edad a mayores?
Hallazgos : Este estudio de 5946 adultos en 5 cohortes independientes basadas en la comunidad con un estudio del sueño durante la noche y evaluaciones neuropsicológicas encontró que una mejor consolidación del sueño y la ausencia de apnea del sueño se asociaron con una mejor cognición global, mientras que los porcentajes individuales de la etapa del sueño no lo estaban.
Significado: Estos hallazgos sugieren que en adultos sin demencia, la consolidación del sueño y la ausencia de apnea del sueño pueden ser particularmente importantes para optimizar la cognición con el envejecimiento.

Introducción: El sueño de suficiente calidad y duración puede estar asociado con una disminución del riesgo de demencia a través de varios mecanismos, incluido el aumento de la eliminación glinfática de las proteínas de la enfermedad de Alzheimer que facilita la consolidación de la memoria y la remodelación sináptica, y la reducción del riesgo de enfermedades cardiometabólicas y cerebrales vasculares que son factores conocidos asociados con el riesgo de demencia. Sin embargo, la asociación entre el sueño y el deterioro cognitivo sigue siendo equívoca; la falta de sueño no se encontraba entre los 12 factores de riesgo modificables descritos en la Comisión Lancet sobre prevención de la demencia.
Gran parte de la incertidumbre que rodea a las asociaciones entre el sueño y la demencia surge de la escasez de datos con duraciones de seguimiento prolongadas, medidas objetivas del sueño o formatos de datos y métodos de análisis consistentes para facilitar la combinación y el intercambio de datos entre estudios. 12 Para abordar esta brecha, creamos el Sleep and Dementia Consortium para avanzar en la investigación del sueño para informar nuevas estrategias para la prevención de la demencia.
Este artículo tuvo como objetivo investigar las asociaciones de la macroarquitectura del sueño y la apnea obstructiva del sueño (AOS) con la cognición durante 5 años de seguimiento en las cohortes participantes del Sleep and Dementia Consortium. Mediante la combinación de estudios, este análisis intentó abordar varias preguntas sin respuesta, incluidas qué variables del sueño se asocian de manera más sólida con la cognición, qué dominios cognitivos son más sensibles a las diferencias en el sueño y si existen diferencias sistemáticas por variable clave, como sexo y edad, genotipo APOE . Con base en trabajos previos, se planteó la hipótesis de que un mayor porcentaje de tiempo en el sueño de movimientos oculares rápidos (REM) y una mayor consolidación del sueño se asociarían con una mejor cognición.
Importancia: Dormir bien es esencial para la salud, pero las asociaciones entre el sueño y el riesgo de demencia siguen sin entenderse por completo. El Sleep and Dementia Consortium se estableció para estudiar las asociaciones entre el sueño derivado de la polisomnografía (PSG) y el riesgo de demencia y endofenotipos relacionados con la resonancia magnética cerebral y cognitiva.
Objetivo : Investigar la asociación de la arquitectura del sueño y la apnea obstructiva del sueño (AOS) con la función cognitiva en el Sleep and Dementia Consortium.
Diseño, entorno y participantes . El Consorcio del Sueño y la Demencia seleccionó datos de 5 cohortes basadas en la población en los EE. UU. con evaluaciones neuropsicológicas y de polisomnografía (PSG) tipo II metodológicamente consistentes, durante la noche y en el hogar durante 5 años de seguimiento: el estudio Atherosclerosis Risk in Communities, Cardiovascular Health Study, Estudio del corazón de Framingham (FHS), Estudio de fracturas osteoporóticas en hombres y Estudio de fracturas osteoporóticas.
Las métricas del sueño se armonizaron centralmente y luego se distribuyeron a las cohortes participantes para un análisis específico de la cohorte mediante regresión lineal; las estimaciones a nivel de estudio se agruparon en metanálisis de efectos aleatorios.
Los resultados se ajustaron por variables demográficas, tiempo entre la PSG y la evaluación neuropsicológica (0-5 años), índice de masa corporal, uso de antidepresivos y uso de sedantes. Se incluyeron 5946 participantes en los análisis agrupados sin accidente cerebrovascular ni demencia. Los datos se analizaron desde marzo de 2020 hasta junio de 2023.
Exposiciones : Medidas de arquitectura del sueño y OSA derivadas de PSG en el hogar.
Principales resultados y medidas: Los principales resultados fueron puntuaciones z compuestas cognitivas globales derivadas del análisis de componentes principales, con dominios cognitivos investigados como resultados secundarios. Las puntuaciones más altas indicaron un mejor rendimiento.
Resultados : En todas las cohortes, se incluyeron 5946 adultos (1875 mujeres [31,5%]; rango de edad promedio, 58-89 años). La mediana (RIC) del tiempo de inicio de la vigilia después del sueño varió de 44 (27-73) a 101 (66-147) minutos, y la prevalencia de Apnea Obstructiva del Sueño (AOS) de moderada a grave varió del 16,9 % al 28,9 %.
Entre las cohortes, una mayor eficiencia de mantenimiento del sueño (β agrupada por aumento de 1 %, 0,08; IC del 95 %, 0,03 a 0,14; P < 0,01) y menor vigilia después del inicio del sueño (β agrupada por aumento de 1 min, −0,07; 95 % IC, -0,13 a -0,01 por cada minuto de aumento, p = 0,02) se asociaron con una mejor cognición global.
La AOS de leve a grave (índice de apnea-hipopnea [IAH] ≥5) se asoció con una cognición global más deficiente (β agrupado, −0,06; IC del 95 %, −0,11 a −0,01; P = .01) vs IAH menor a 5; se encontraron resultados comparables para la AOS de moderada a grave (β agrupado, −0,06; IC del 95 %, −0,11 a −0,01; P = 0,02) frente a AHI inferior a 5. Las diferencias en las etapas del sueño no se asociaron con la cognición.
Discusión: En este estudio de cohorte, examinamos las asociaciones entre el sueño y la cognición en el Sleep and Dementia Consortium. Los resultados demostraron que una peor consolidación del sueño y una AOS prevalente se asociaron con una peor cognición global en 5 años.
Los porcentajes de la etapa del sueño no se asociaron con la cognición global entre las cohortes. Encontramos 1 asociación entre las métricas del sueño y los dominios cognitivos individuales: la duración normal del sueño en comparación con la duración corta del sueño se asoció con una mejor atención y velocidad de procesamiento.
El sueño y la cognición son dinámicos a lo largo de la vida. Sin embargo, no está claro si hay períodos sensibles en la vida adulta durante los cuales dormir bien es más crítico para prevenir el deterioro cognitivo en la vejez o si es la duración de la exposición a un sueño subóptimo lo que se asocia con los resultados cognitivos. Las cohortes que contribuyeron al Sleep and Dementia Consortium diferían en las características de la población, incluidas las distribuciones por edad y sexo. Esto permitió comparar y contrastar directamente los tamaños del efecto entre cohortes con estas características diferentes. Por ejemplo, las asociaciones entre las métricas de AOS y la cognición global a menudo tendían en contra de la dirección esperada de las asociaciones en las cohortes más jóvenes (FHS) y más antiguas (SOF).
Muchos factores pueden ser la base de las diferencias en los resultados entre los estudios. Sin embargo, las asociaciones de sueño y cognición pueden ser dinámicas a lo largo de la vida. Curiosamente, no encontramos patrones consistentes de asociaciones de interacción por sexo, estado de APOE ε4 o somnolencia diurna excesiva. Por lo tanto, las asociaciones entre el sueño y la cognición parecen ser relativamente consistentes en diferentes niveles de estas variables.
Conclusiones; En este estudio de participantes del Sleep and Dementia Consortium, la evidencia de múltiples cohortes basadas en la población indicó que una mejor consolidación del sueño y la ausencia de AOS se asociaron con una función cognitiva general superior.
No se encontraron asociaciones entre los porcentajes de la etapa del sueño y la cognición. Además, hubo poca evidencia que sugiriera que el sexo, el APOE ε4 o la somnolencia diurna excesiva interactuaban con las asociaciones.
Con respecto a los dominios cognitivos individuales, solo la duración breve del sueño se asoció con una atención y una velocidad de procesamiento más deficientes.
Los análisis del Future Sleep and Dementia Consortium se basarán en estos hallazgos para investigar más a fondo si la falta de sueño puede estar asociada con el deterioro cognitivo y la demencia y de qué manera.
Mensaje final: Este estudio encontró que una mejor consolidación del sueño y la ausencia de Apnea Obstructiva del Sueño (AOS) se asociaron con una mejor cognición global durante 5 años de seguimiento. Estos hallazgos sugieren que el papel de las intervenciones para mejorar el sueño para mantener la función cognitiva requiere investigación.

