oct
19
La psoriasis es la enfermedad de la piel asociada con mayor frecuencia a la espondiloartritis. De hecho, aproximadamente un 30 % de los pacientes con psoriasis acabarán padeciendo manifestaciones articulares, que se engloban dentro de la artropatía psoriásica, una de las principales espondiloartritis.
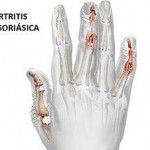 En un paciente con artritis psoriásica hay que tener en cuenta que, en la mayoría de los casos, concurren dos procesos, uno que se expresa en la piel y otro en las articulaciones. Ambos pueden afectar de modo negativo múltiples esferas de la vida cotidiana de estos pacientes. «En la encuesta MAPP (Multinational Assessment of Psoriasis and Psoriatic arthritis), una encuesta internacional en la que se entrevistó a más de 2000 pacientes con psoriasis y más de 700 con artritis psoriásica, más de la mitad de los pacientes con artritis psoriásica encuestados, calificaron su enfermedad como severa. Esta percepción de severidad se asoció al número de articulaciones afectadas por la enfermedad, pero también a la extensión de las lesiones cutáneas en el cuerpo. Así, los pacientes con más de 4 articulaciones afectadas o con más áreas del cuerpo afectadas por psoriasis, fueron los que expresaron mayores dificultades para realizar actividades cotidianas según el cuestionario HAQ (Health Assessment Questionnaire). Además, la propia afectación cutánea genera picor, descamación, e incluso dolor, lo que añade un plus de sufrimiento al provocado por la propia enfermedad articular«, ha explicado el Dr. Ruben Queiro, reumatólogo en el Hospital Universitario Central de Asturias, durante el 7º Simposio de Espondiloartritis celebrado en Zaragoza.
En un paciente con artritis psoriásica hay que tener en cuenta que, en la mayoría de los casos, concurren dos procesos, uno que se expresa en la piel y otro en las articulaciones. Ambos pueden afectar de modo negativo múltiples esferas de la vida cotidiana de estos pacientes. «En la encuesta MAPP (Multinational Assessment of Psoriasis and Psoriatic arthritis), una encuesta internacional en la que se entrevistó a más de 2000 pacientes con psoriasis y más de 700 con artritis psoriásica, más de la mitad de los pacientes con artritis psoriásica encuestados, calificaron su enfermedad como severa. Esta percepción de severidad se asoció al número de articulaciones afectadas por la enfermedad, pero también a la extensión de las lesiones cutáneas en el cuerpo. Así, los pacientes con más de 4 articulaciones afectadas o con más áreas del cuerpo afectadas por psoriasis, fueron los que expresaron mayores dificultades para realizar actividades cotidianas según el cuestionario HAQ (Health Assessment Questionnaire). Además, la propia afectación cutánea genera picor, descamación, e incluso dolor, lo que añade un plus de sufrimiento al provocado por la propia enfermedad articular«, ha explicado el Dr. Ruben Queiro, reumatólogo en el Hospital Universitario Central de Asturias, durante el 7º Simposio de Espondiloartritis celebrado en Zaragoza.
Asimismo, el especialista ha insistido en que los pacientes con psoriasis deben ser conscientes del riesgo de desarrollar artritis. «Tenemos suficientes evidencias del rol causal que ciertos factores de hábito nocivo, como el tabaco o la obesidad, juegan en la aparición de artritis psoriásica. Sabemos, por ejemplo, que la obesidad es un factor predictor de mala respuesta y baja persistencia al tratamiento con terapias biológicas y que tanto la psoriasis como la artritis psoriásica suponen un mayor riesgo de eventos cardiovasculares. Esta es otra razón adicional para controlar adecuadamente todos los factores de riesgo en ese sentido (diabetes, hipertensión, obesidad, tabaco, etc.)«, ha alertado el Dr. Queiro.
Para el reumatólogo las líneas estratégicas para minimizar el impacto negativo de la enfermedad son claras: «diagnóstico precoz y seguimiento estrecho de los pacientes con psoriasis y riesgo elevado de desarrollo de artritis, colaboración eficaz y fluida entre dermatólogos y reumatólogos, concurso del médico de atención primaria en el control y tratamiento de las comorbilidades y objetivos de tratamiento definidos y alcanzables«.
Líneas de actuación con las que coincide el Dr. J Manuel Carrascosa, dermatólogo del Hospital Universitario Germans Trias i Pujol, quien señala además que «algunos estudios y propuestas terapéuticas permiten sugerir que una actuación precoz podría cambiar la historia de la enfermedad. Es decir, que podrían permitir, eventualmente, la curación de una enfermedad crónica. ¿Se imagina que pudiéramos probar esto?«, ha cuestionado.
Repercusión en el día a día de los pacientes
Además de las implicaciones psicológicas relacionadas con la visualización de las lesiones, se encuentran las relacionadas con los síntomas tanto cutáneos (prurito, dolor, etc.) como articular (impotencia funcional, dolor o inflamación).
Para el Dr. José Francisco García, reumatólogo en el Hospital de Galdakao Usansolo, el paciente se enfrenta a diferentes problemas en el trascurso de la enfermedad. «Antes de ser diagnosticado a la incertidumbre de qué le estará pasando hasta que lo diagnostica un reumatólogo. Una vez diagnosticado al peregrinar por los diferentes tratamientos hasta que se consigue su control completo, que no siempre es posible. Y una vez que está en remisión, a mantener un tratamiento un tiempo y posteriormente a ir reduciendo hasta quedarse con la dosis mínima eficaz o incluso sin tratamiento. Mientras tanto pasando por efectos secundarios, pruebas repetitivas, consultas ambulatorias, etc.«, ha apuntado el especialista. Quien ha insistido en cómo se ve deteriorada la calidad de vida de estos pacientes, no solo a nivel físico, sino también «por el componente psicológico-social que llevan implícitas estas enfermedades«.
«De hecho, los problemas de depresión y ansiedad ligados a la enfermedad son una realidad que ya se ha incorporado a los cuestionarios que evalúan el impacto global de la enfermedad«, ha apostillado el Dr. Queiro.
Un reto por delante
Particularmente en el ámbito de la psoriasis, los mayores avances que ha habido en los últimos años están relacionados con los hallazgos en fisiopatología de la enfermedad y en terapéutica, relacionados con los nuevos fármacos biológicos, que tal y como explica, el Dr. Carrascosa, están influyendo de forma positiva en los pacientes, «al menos para los pacientes con formas más graves y resistentes, que son los que tienen acceso a la terapia biólogica. En un porcentaje importante de los casos, incluso en los más graves, pacientes que tiempo atrás encadenaban ingresos o tratamientos infructuosos permanecen libres o casi libres de enfermedad», ha señalado el dermatólogo.
Para el especialista, la aparición de nuevas vías de tratamiento «hace que podamos ser optimistas», aunque reconoce que «es prioritario un diálogo entre pagadores e industria para favorecer un mejor acceso a estos fármacos«.
«Como se mencionaba al principio, la artritis psoriásica afecta al 30 % de los pacientes con psoriasis, y la psoriasis afecta al 2-3 % de la población en nuestro país. Estamos hablando por tanto de muchos pacientes afectados, y por ello, es necesario que los sistemas de salud se preparen y adapten para un mejor abordaje de esta enfermedad en la que convergen distintos especialistas y niveles asistenciales. La única forma de mejorar la historia natural de estos procesos es detectarlos precozmente, hacer un manejo conjunto por parte de dermatólogos y reumatólogos y buscar objetivos de tratamiento claros y alcanzables. Estos aspectos y objetivos asistenciales deben ser conocidos, compartidos y apoyados por pacientes, médicos, gestores y la sociedad en su conjunto«, ha concluido el Dr. Queiro.
octubre 18/2017 (immedicohospitalario.es)

