abr
4
 Fumar cigarrillos electrónicos aumenta el riesgo de sufrir insuficiencia cardíaca, según uno de los mayores estudios realizados hasta la fecha. Aunque no ha sido publicado, el tamaño de la muestra y el gran número de datos del estudio respaldan esta afirmación y demuestran que esta relación debe estudiarse con urgencia. Los resultados se han presentado este martes en la Sesión Científica Anual del Colegio Americano de Cardiología.
Fumar cigarrillos electrónicos aumenta el riesgo de sufrir insuficiencia cardíaca, según uno de los mayores estudios realizados hasta la fecha. Aunque no ha sido publicado, el tamaño de la muestra y el gran número de datos del estudio respaldan esta afirmación y demuestran que esta relación debe estudiarse con urgencia. Los resultados se han presentado este martes en la Sesión Científica Anual del Colegio Americano de Cardiología.
La insuficiencia cardíaca, que afecta a más de seis millones de estadounidenses, es una enfermedad en la que el corazón se vuelve demasiado rígido o débil para bombear la sangre, lo que suele provocar síntomas debilitantes y hospitalizaciones frecuentes, sobre todo, a medida que se envejece. Los productos electrónicos de nicotina, como los cigarrillos electrónicos, los vapeadores o las pipas electrónicas, suministran nicotina en forma de aerosol sin combustión y desde que comenzaron a comercializarse a finales de la década de 2000, se han presentado a menudo como una alternativa más segura al tabaco.
Pero cada vez más estudios relacionan los cigarrillos electrónicos con efectos nocivos y descubren que podrían no ser tan seguros como se pensaba’, avisa Yakubu Bene-Alhasan, del MedStar Health (Baltimore, Estados Unidos) y autor principal del estudio.
La investigación se basó en datos y registros sanitarios electrónicos de ‘All of Us’, un gran estudio nacional dirigido por los Institutos Nacionales de Salud diseñado para analizar la relación entre los cigarrillos electrónicos y los nuevos diagnósticos de insuficiencia cardíaca. Basado en una muestra de 175.667 participantes (una media de edad de 52 años y un 60,5 % de mujeres), el estudio constató que 3.242 de ellos desarrolló insuficiencia cardíaca en un periodo medio de seguimiento de 45 meses.
El estudio descubrió que las personas que habían consumido cigarrillos electrónicos en algún momento tenían un 19 % más de probabilidades de desarrollar insuficiencia cardíaca que las que nunca los habían consumido.
Para calcular esta proporción, los investigadores tuvieron en cuenta diversos factores demográficos y socioeconómicos, y otros factores de riesgo de cardiopatía y el consumo anterior y actual de otras sustancias, como alcohol y tabaco.
Los resultados concuerdan con estudios anteriores realizados en animales, que apuntaban que el consumo de cigarrillos electrónicos puede afectar al corazón de forma relevante. Otros estudios en seres humanos también han mostrado vínculos entre el consumo de cigarrillos electrónicos y algunos factores de riesgo asociados a la insuficiencia cardíaca, pero ninguno ha sido concluyente, algo que, según Bene-Alhasan, se debe a las limitaciones inherentes a los diseños de los estudios transversales, al menor tamaño de las muestras y al menor número de casos de insuficiencia cardíaca observados en las investigaciones anteriores.
Para el equipo, los resultados de este estudio respaldan la necesidad de realizar más investigaciones sobre las posibles repercusiones del vapeo en la salud cardíaca, especialmente dada la prevalencia del consumo de cigarrillos electrónicos entre los más jóvenes, que oscila entre el 5 % y el 10 % de los adolescentes estadounidenses y que va en aumento.
El estudio apunta también que los cigarrillos electrónicos no deberían utilizarse como herramienta para dejar de fumar, y recuerda que los Centros para el Control y la Prevención de Enfermedades de Estados Unidos aconsejan combinar el asesoramiento y la medicación como mejor estrategia para abandonar este hábito. Y aunque el estudio no demuestra de forma concluyente la relación entre los cigarrillos electrónicos y la insuficiencia cardíaca, los investigadores advierten de que el estudio indica que sí hay relación.
02 abril 2024|Fuente: EFE| Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A.
abr
3
 Un estudio muestra que las mujeres alcanzan rápidamente a los hombres en términos de riesgo cardiovascular; subraya la necesidad de aumentar la concienciación y el cribado
Un estudio muestra que las mujeres alcanzan rápidamente a los hombres en términos de riesgo cardiovascular; subraya la necesidad de aumentar la concienciación y el cribado
El riesgo cardiovascular de una mujer puede aumentar drásticamente después de pasar por la menopausia, alcanzando rápidamente a los hombres de una edad y un perfil de salud similares, según nuevos hallazgos presentados en la Sesión Científica Anual del Colegio Americano de Cardiología (American College of Cardiology). Los investigadores dijeron que el estudio subraya la importancia de reconocer y abordar las señales de advertencia tempranas del riesgo de enfermedad cardiaca en las mujeres, a medida que pierden los efectos protectores del estrógeno después de la menopausia.
Esta es una cohorte de estudio única de solo usuarias de estatinas posmenopáusicas que indica que las mujeres posmenopáusicas pueden tener un riesgo de enfermedad cardíaca que está a la par con los hombres», dijo Ella Ishaaya, MD, médica de medicina interna en el Centro Médico Harbor-UCLA en Torrance, California, y autora principal del estudio. «Las mujeres no son sometidas a pruebas de detección ni reciben un tratamiento insuficiente, especialmente las mujeres posmenopáusicas, que tienen un aluvión de nuevos factores de riesgo de los que muchos no son conscientes. Este estudio crea conciencia sobre cuáles son esos factores de riesgo y abre la puerta a indicar la importancia de aumentar las pruebas de detección de calcio en las arterias coronarias (CAC)».
En el estudio, las mujeres posmenopáusicas se sometieron a escáneres cardíacos para evaluar su puntuación CAC, una medida de la acumulación de placa (grasa, calcio y otras sustancias) en las arterias del corazón. Los niveles de CAC se evalúan con una exploración rápida y no invasiva similar a una radiografía. Una puntuación CAC más alta indica un mayor riesgo de ataque cardíaco u otros eventos cardíacos.
Los investigadores analizaron los datos de 579 mujeres posmenopáusicas que tomaban estatinas para controlar el colesterol y que se habían sometido a dos escáneres CAC con al menos un año de diferencia. Los participantes no tenían enfermedad cardíaca en el momento de la primera exploración. Para comparar los cambios en el CAC en hombres y mujeres, cada participante femenina fue emparejada con un hombre de un perfil similar en términos de edad, raza, uso de estatinas, presión arterial y estado de diabetes.
Los investigadores dividieron a los participantes en tres grupos con niveles de CAC de 1 a 99, 100 a 399 y 400 o más al inicio del estudio. Entre su primera y segunda gammagrafía cardíaca, las mujeres con CAC basal de 1 a 99 vieron aumentar su CAC en una mediana de ocho puntos, el doble de la mediana de cuatro observada en sus contrapartes masculinas. Del mismo modo, las mujeres con CAC basal de 100 a 399 vieron aumentar su CAC en una mediana de 31 puntos, aproximadamente el doble de la mediana de 16 observada en los hombres. No hubo diferencias significativas entre sexos para aquellos con CAC basal de 400 o más.
Los hallazgos sugieren que la acumulación de placa se acelera en las mujeres posmenopáusicas en comparación con los hombres, lo que indica que muchas mujeres experimentan un fuerte aumento en el riesgo de problemas cardíacos. Ishaaya dijo que es probable que esto esté relacionado con la reducción en el estrógeno que experimentan las mujeres durante la menopausia. Desde hace mucho tiempo se sabe que el estrógeno tiene un efecto protector sobre la salud cardiaca, pero los investigadores dijeron que muchas mujeres e incluso muchos médicos no son conscientes de lo que significa perder esa protección durante la menopausia.
«Después de la menopausia, las mujeres tienen mucho menos estrógeno y cambian a un perfil más cargado de testosterona», dijo Ishaaya. «Esto afecta la forma en que su cuerpo almacena la grasa, dónde almacena la grasa y la forma en que procesa la grasa; Incluso afecta la forma en que se coagula la sangre. Y todos esos [cambios] aumentan el riesgo de desarrollar enfermedades cardiacas».
La enfermedad cardíaca es la principal causa de muerte tanto en hombres como en mujeres, pero el riesgo cardiovascular de las mujeres tradicionalmente no se ha tratado lo suficiente porque las mujeres tienden a desarrollar enfermedades cardíacas a una edad más avanzada que los hombres y pueden experimentar síntomas diferentes y, a veces, más sutiles.
Basándose en estos resultados, los investigadores sugirieron que las mujeres posmenopáusicas deben hablar con su médico sobre los factores de riesgo de la enfermedad cardiaca y hacer un seguimiento de las pruebas o el seguimiento recomendados. Más mujeres podrían beneficiarse de los escáneres cardiacos en comparación con el número de mujeres que los reciben actualmente, dijo Ishaaya.
Dado que todas las mujeres del estudio tomaban estatinas, pero muchas seguían viendo un aumento sustancial en el CAC, los resultados también podrían indicar que las estatinas no son suficientes para mantener la acumulación de placa bajo control en esta población, dijo Ishaaya. Estudios futuros podrían investigar la efectividad de las estatinas u otras terapias para reducir la carga de placa en las mujeres posmenopáusicas, planteó.
Las pautas de la ACC y la Asociación Americana del Corazón recomiendan considerar una gammagrafía cardíaca para evaluar el CAC cuando el nivel de riesgo de una persona es ambiguo o límite según los factores de riesgo estándar. En los EE. UU. y en muchos otros países, la puntuación CAC se utiliza más para determinar las recomendaciones de estatinas para pacientes de riesgo intermedio y asintomáticos.
02 abril 2024| Fuente: EurekAlert| Tomado de | Comunicado prensa
mar
29
 Investigadores de la Universidad de Cambridge han creado el mayor catálogo de células mamarias humanas, que ha revelado cambios celulares tempranos en portadoras sanas de mutaciones de los genes BRCA1 y BRCA2.
Investigadores de la Universidad de Cambridge han creado el mayor catálogo de células mamarias humanas, que ha revelado cambios celulares tempranos en portadoras sanas de mutaciones de los genes BRCA1 y BRCA2.
Todo el mundo tiene los genes BRCA1 y BRCA2, pero las mutaciones en estos -que pueden ser hereditarias aumentan el riesgo de cáncer de mama y ovario.
El estudio descubrió que las células inmunitarias del tejido mamario de mujeres sanas, portadoras de mutaciones de los genes BRCA1 o BRCA2, muestran signos de mal funcionamiento conocidos como ‘agotamiento’.
Esto sugiere que las células inmunitarias no pueden eliminar las células mamarias dañadas, que a la larga pueden convertirse en cáncer de mama, explica un comunicado de la Universidad de Cambridge.
Los resultados, que se publican en Nature Genetics, plantean la posibilidad de utilizar los fármacos de inmunoterapia existentes como intervención temprana para prevenir el desarrollo del cáncer de mama en portadoras de estas mutaciones. Los investigadores van a ensayar este enfoque preventivo en ratones.
Si resulta eficaz, allanará el camino hacia un ensayo clínico piloto en mujeres. ‘Nuestros resultados sugieren que, en las portadoras de mutaciones BRCA, el sistema inmunitario no consigue eliminar las células mamarias dañadas, que a su vez parecen estar trabajando para mantener a raya a estas células inmunitarias’, afirma Walid Khaled, autor principal del informe.
El descubrimiento abre la posibilidad de un tratamiento preventivo distinto de la cirugía para las portadoras de estas mutaciones en cáncer de mama (ya existen fármacos capaces de superar este bloqueo de la función de las células inmunitarias, pero hasta ahora sólo se han aprobado para la fase avanzada de la enfermedad).
La cirugía de reducción del riesgo, en la que se extirpan las mamas, se ofrece a las personas con mayor riesgo de cáncer de mama. Esta puede ser una decisión difícil para las mujeres jóvenes y puede tener un efecto significativo en la imagen corporal y las relaciones sexuales.
La mejor manera de prevenir el cáncer de mama es comprender realmente cómo se desarrolla. Así podremos identificar estos cambios tempranos e intervenir’, apunta Khaled. A partir de muestras de tejido mamario sano recogidas de 55 mujeres de distintas edades, los investigadores catalogaron más de 800.000 células, incluidos todos los tipos de células mamarias.
El atlas de células mamarias humanas resultante está ahora disponible como recurso para que otros investigadores puedan utilizarlo y ampliarlo. Contiene enormes cantidades de información sobre otros factores de riesgo del cáncer de mama, como el índice de masa corporal, el estado menopáusico, el uso de anticonceptivos y el consumo de alcohol.
Según Austin Reed, coautor del informe, han descubierto que hay ‘múltiples tipos de células mamarias que cambian con el embarazo y la edad, y que es la combinación de estos efectos y otros lo que determina el riesgo global de cáncer de mama’.
El cáncer de mama, muchas enfermedades Uno de los mayores retos del tratamiento del cáncer de mama es que no se trata de una sola enfermedad, sino de muchas.
Muchas variaciones genéticas diferentes pueden provocarlo, y el riesgo genético interactúa con otros factores de riesgo de forma complicada. Por ejemplo, se sabe que la probabilidad de padecer cáncer de mama aumenta con la edad, pero este riesgo se reduce en gran medida con un embarazo a una edad temprana. Y el riesgo asociado a la edad aumenta considerablemente en las portadoras de los genes BRCA1 y BRCA2.
El nuevo estudio pretendía entender cómo interactúan algunos de estos factores de riesgo, caracterizando los distintos tipos celulares de la mama en muchos estados fisiológicos diferentes.
Ver artículo: Reed AD, Pensa S, Steif A, Stenning J, Kunz DJ, Porter LJ, et al. A single-cell atlas enables mapping of homeostatic cellular shifts in the adult human breast. Nat Genet[Internet].2024[citado 29 mar 2024]. https://doi.org/10.1038/s41588-024-01688-9
Redacción Ciencia, 28 marzo 2024|Fuente: EFE| Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A.
mar
16
 La alteración del sueño es un factor de riesgo asociado con una mayor probabilidad de tener demencia, al favorecer la formación de placa beta-amiloide que, con el tiempo, puede dar lugar a la aparición de la enfermedad de Alzheimer. Con motivo del día mundial del sueño, la Confederación Española de Alzheimer y otras Demencias (Ceafa) subraya que los problemas a la hora de dormir no solo afectan a las personas con esta enfermedad sino también a sus cuidadores por lo que es importante proporcionarles apoyo emocional y recursos. ‘Las personas cuidadoras deben atender y velar por su propio sueño, así como buscar apoyo si es necesario, para evitar la fatiga y el agotamiento’, señalan desde la Confederación. Las interrupciones y la falta de sueño interfieren en el proceso de eliminación de la proteína beta-amiloide, relacionada con la enfermedad de Alzheimer.
La alteración del sueño es un factor de riesgo asociado con una mayor probabilidad de tener demencia, al favorecer la formación de placa beta-amiloide que, con el tiempo, puede dar lugar a la aparición de la enfermedad de Alzheimer. Con motivo del día mundial del sueño, la Confederación Española de Alzheimer y otras Demencias (Ceafa) subraya que los problemas a la hora de dormir no solo afectan a las personas con esta enfermedad sino también a sus cuidadores por lo que es importante proporcionarles apoyo emocional y recursos. ‘Las personas cuidadoras deben atender y velar por su propio sueño, así como buscar apoyo si es necesario, para evitar la fatiga y el agotamiento’, señalan desde la Confederación. Las interrupciones y la falta de sueño interfieren en el proceso de eliminación de la proteína beta-amiloide, relacionada con la enfermedad de Alzheimer.
Cuando dormimos se ponen en marcha los mecanismos para prescindir de la acumulación que se ha producido durante el día de esta sustancia, pero la mala calidad del sueño contribuye a su acumulación’, señala desde Ceafa.
Además, los cambios neurológicos que se producen en el cerebro de las personas con Alzheimer alteran la calidad del descanso y empeoran la enfermedad. Es habitual que estos pacientes duerman por el día, despertándose por la noche, con insomnio y sueño fragmentado Y esa falta de sueño provoca, según la Ceafa, alteraciones en la función cognitiva y en el estado de ánimo que muestra signos de irritabilidad, ansiedad y depresión.
El trastorno del sueño y el Parkinson Un estudio del departamento de Neurología y el servicio de Neurofisiología de la clínica Universidad de Navarra busca marcadores que permitan reconocer qué pacientes con trastornos del sueño en fase REM tienen riesgo de desarrollar Parkinson o enfermedad neurodegenerativa. Según la especialista de la Unidad del Sueño de esta clínica, Elena Urrestarazu, los pacientes con trastornos de conducta en fase REM escenifican los sueños mediante gritos o movimientos violentos. ‘En esta etapa, el tronco cerebral bloquea el movimiento y evita que escenifiquemos los sueños. Sin embargo, hay personas mayores de 50 años que no reciben esta señal y comienzan a sufrir una enfermedad neurodegenerativa’, explica. De hecho, el 33 % de estas personas desarrolla Parkinson en cinco años y el 75 % en 10.
Por eso, si padecen esta afección posiblemente ya han empezado un proceso neurodegenerativo. Actualmente no existe un tratamiento que evite la neurodegeneración. Sin embargo, obtener esta información es muy valioso para el futuro, porque permite saber cuando es conveniente comenzar la medicación a partir de una simple prueba. Esta experta insiste en que el sueño es el momento en el que el cuerpo elimina las sustancias tóxicas y de desecho que ha acumulado a lo largo del día y se regenera, y es muy importante para la memoria. Por ello, apela a situar el sueño como actividad prioritaria y advierte de que su desatención genera enfermedades graves, como hipertensión, riesgo cardiovascular, diabetes, deterioro cognitivo y algunos tipos de cáncer.
15 marzo 2024 | Fuente: EFE | Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A
mar
15
 Los factores de riesgo son el sexo femenino y la gravedad de la infección aguda por COVID-19. La variabilidad de los síntomas obliga a plantear diagnósticos diferenciales.
Los factores de riesgo son el sexo femenino y la gravedad de la infección aguda por COVID-19. La variabilidad de los síntomas obliga a plantear diagnósticos diferenciales.
Desde hace mucho tiempo se conocen síndromes postinfecciosos caracterizados por fatiga y debilidad. En 2020 se vincularon manifestaciones similares a la enfermedad por coronavirus 2019 (COVID-19), como astenia, intolerancia al esfuerzo, disnea, pérdida de memoria, dolor generalizado y ortostasis.
Este grupo de síntomas persistentes, comúnmente denominado COVID prolongado, síndrome post-COVID o condición post-COVID (PCC), es común y tiene una prevalencia estimada del 10 % al 30 % de los pacientes post-COVID. El impacto médico, psicosocial y económico del PCC es inmenso. En Estados Unidos, el PCC ha provocado entre 2 y 4 millones de desempleados y 170 mil millones de dólares en salarios perdidos anualmente.
Los riesgos para el desarrollo de condición post-COVID (PCC) incluyen el sexo femenino y la infección aguda grave por COVID.
Además, los pacientes con PCC pueden tener un metabolismo de la glucosa único en la tomografía por emisión de positrones cerebral, incluso en ausencia de trastornos estructurales. Esto indica una causa neuroinflamatoria del PCC en el sistema nervioso central, incluida la disfunción límbica y talámica que conduce a la hipervigilancia; sensibilidad sensorial y desregulación del lóbulo frontal/prefrontal que conduce a deterioro de la cognición y sueño no reparador; e hiperactividad simpática que conduce a un aumento del tono simpático y una disminución de la variabilidad de la frecuencia cardíaca.
Definición y criterios diagnósticos Post-Covid
Un desafío con el diagnóstico de PCC es la terminología, lo que genera estimaciones imprecisas de la prevalencia y dificulta la estandarización de la atención. Según los Centros para el Control y la Prevención de Enfermedades, las secuelas posagudas de la infección por SARS-CoV-2, abarcan a todos los pacientes con síntomas persistentes más allá de 28 días.
Según el Servicio Nacional de Salud y el Instituto Nacional para la Excelencia en Salud y Atención, el COVID-19 persistente dura entre 4 y 12 semanas después de la aparición de los síntomas. y el PCC ocurre más de 12 semanas después del inicio de los síntomas. Estos criterios de diagnóstico incluyen casos limitados a un sistema, como tos posviral y anosmia posviral, y casos que involucran manifestaciones más complejas de COVID-19.
En consecuencia, los autores de este trabajo y más tarde la Organización Mundial de la Salud han propuesto pautas concisas para definir el PCC. que incluyen pacientes con síntomas persistentes que no pueden explicarse mediante un diagnóstico alternativo.
Evolución y Examen físico
Distinguir la condición post-COVID (PCC) de otras afecciones puede ser un desafío porque los pacientes a menudo informan numerosos síntomas sistémicos. El curso se puede dividir en 3 épocas: historia médica premórbida, curso agudo de la enfermedad COVID-19 y síntomas persistentes post-COVID.
La historia premórbida de COVID debe ser integral, incluyendo el nivel funcional preexistente junto con la tolerancia a la actividad física y ocupacional. El curso agudo de COVID-19 enfatiza la ubicación de los síntomas, la duración y la gravedad de la enfermedad, lo que puede revelar una lesión orgánica secundaria a la infección por COVID, como edema pulmonar o miocardiopatía.
El síntoma persistente post-COVID se centra en la mayor preocupación del paciente, entendiendo que los mismos pueden clasificarse en 2 categorías amplias y potencialmente superpuestas: PCC con predominio de fatiga, que puede involucrar intolerancia ortostática; y PCC con predominio de dolor.
Al igual que la historia clínica, un examen físico completo debe excluir diagnósticos alternativos, como, por ejemplo, anemia, endocrinopatías, trastornos inflamatorios del tejido conectivo, apnea obstructiva del sueño, neuropatías y enfermedades malignas. Los examinadores deben evaluar la hipotensión ortostática haciendo que el paciente permanezca acostado durante 10 minutos antes de tomar el pulso y la presión arterial y luego repetir esas medidas después de que el paciente haya estado de pie durante varios minutos.
Diagnósticos diferenciales y Pruebas
Las pruebas de laboratorio de rutina, como el panel metabólico completo, el hemograma completo, el nivel de dímero D, las pruebas de función tiroidea, la velocidad de sedimentación globular y la concentración de proteína C reactiva, generalmente no revelan daño orgánico debido al COVID-19, a pesar de la persistencia de síntomas limitantes de la función.
Aunque el daño orgánico es poco común en la condición post-COVID (PCC), los ejemplos incluyen secuelas de la infección por COVID como neumonía, síndrome de dificultad respiratoria aguda, embolia pulmonar, miocarditis, miocardiopatía, artritis inflamatoria y lesión hepática o renal aguda.
En general, un panel metabólico completo para excluir anomalías electrolíticas y un hemograma completo y tasa de sedimentación eritrocítica para excluir anomalías inflamatorias son razonables en todos los pacientes que presentan síntomas post-covid persistente.
Considerando las complicaciones tromboembólicas de la COVID-19, la prueba del dímero D puede ser útil ya que valores inferiores a 0,5 mg/L tienen un buen valor predictivo negativo.
Para los pacientes que luchan contra una fatiga significativa, se descartaría la insuficiencia suprarrenal con pruebas de estimulación con corticotropina, el hipotiroidismo con estudios de función tiroidea, la apnea obstructiva del sueño con oximetría o polisomnografía nocturna y las deficiencias de micronutrientes con vitamina D y tal vez vitamina B 12.
Para los pacientes con un PCC con predominio del dolor, se debe evaluar la miopatía sustancial con determinaciones de creatina quinasa y aldolasa, y la artropatía inflamatoria se puede evaluar con anticuerpos antinucleares y factor reumatoide cuando existe una sospecha previa adecuada de trastornos autoinmunes del tejido conectivo.
Para síntomas neuropáticos como parestesias, alodinia y disestesias, se podría considerar la electromiografía. Para los pacientes con intolerancia ortostática o PCC con predominio de fatiga, a menudo se realiza electrocardiografía, ecocardiografía transtorácica y monitorización Holter con un diario de síntomas.
Ver artículo: Mueller MR, Ganesh R, Hurt RT, Berckman TJ. Post-COVID Conditions. May Clin Proc[Internet].2023[citado 14 mar 2024];98(7): 1071 8.DOI:https://doi.org/10.1016/j.mayocp.2023.04.007
12 marzo 2024| Fuent: IntraMed| Tomado de | Artículos
mar
7
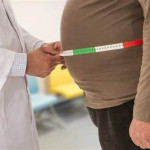 La Organización Mundial de la Salud (OMS) advirtió, en ocasión del Día Mundial de la Obesidad, sobre el incremento de esa enfermedad a nivel global, con más de mil millones de personas que la padecen. Desde 1990 el número de adultos obesos se multiplicó por dos y los casos en niños y adolescentes se cuadruplicaron, por lo que esta jornada ha servido para divulgar el terrible daño que conlleva para el organismo humano una dieta alta en grasas y azúcares. La jornada es convocada por la Federación Mundial de la Obesidad para tratar esta afección, que alcanza proporciones epidémicas a nivel mundial. Según la OMS la situación global es preocupante, a partir de un nuevo estudio que encontró que más de mil millones de personas en el mundo tenía obesidad en el año 2022. Tal y como resaltó esa agencia sanitaria en un comunicado a través de su portal web, la obesidad y el sobrepeso constituyen formas de malnutrición, junto a otras como la desnutrición (emaciación, peso insuficiente y retraso en el crecimiento) o insuficiencia de vitaminas y minerales.
La Organización Mundial de la Salud (OMS) advirtió, en ocasión del Día Mundial de la Obesidad, sobre el incremento de esa enfermedad a nivel global, con más de mil millones de personas que la padecen. Desde 1990 el número de adultos obesos se multiplicó por dos y los casos en niños y adolescentes se cuadruplicaron, por lo que esta jornada ha servido para divulgar el terrible daño que conlleva para el organismo humano una dieta alta en grasas y azúcares. La jornada es convocada por la Federación Mundial de la Obesidad para tratar esta afección, que alcanza proporciones epidémicas a nivel mundial. Según la OMS la situación global es preocupante, a partir de un nuevo estudio que encontró que más de mil millones de personas en el mundo tenía obesidad en el año 2022. Tal y como resaltó esa agencia sanitaria en un comunicado a través de su portal web, la obesidad y el sobrepeso constituyen formas de malnutrición, junto a otras como la desnutrición (emaciación, peso insuficiente y retraso en el crecimiento) o insuficiencia de vitaminas y minerales.
La relevancia médica de la obesidad yace, principalmente, en la relación que tiene con un gran número de padecimientos que afectan a sistemas diferentes del cuerpo y que a menudo pueden llegar a ser letales o crónicas. Por ejemplo, padecer de obesidad pone a las personas en un mayor riesgo de desarrollar enfermedades cardiovasculares, diabetes e incluso algunos tipos de cáncer.
La OMS subrayó la importancia de prevenirla y controlarla desde las primeras etapas de la vida y hasta la edad adulta, a través de la alimentación, la actividad física y la atención necesaria, y recordó que se trata de una enfermedad crónica compleja, cuyas causas se conocen bien. Los dos países que lideran la obesidad en el mundo son Estados Unidos con un 13 por ciento de niños obesos y Egipto, con un 35 por ciento de adultos en esa situación. En todo el mundo la gran mayoría de personas obesas son mujeres. Otros datos apuntan a que la capacidad económica de las personas no es un factor de sobrepeso u obesidad, por lo que los expertos realmente atribuyen el actual aumento a los hábitos alimenticios y el creciente bombardeo publicitario de las franquicias de comida rápida, así como la vida sedentaria de las grandes urbes. Actualmente no es necesario llegar a la obesidad para morir por alguna complicación propia del sobrepeso, como enfermedades cardiovasculares, por eso es importante mantener una dieta sana, baja en grasas y azucares.
04 marzo 2024 | Fuente: Prensa Latina | Tomado de la Selección Temática sobre Medicina de Prensa Latina. Copyright 2019. Agencia Informativa Latinoamericana Prensa Latina S.A

